Что такое краснуха
Краснуха – это очень заразное острое инфекционное заболевание. Она может быть приобретенной (по воздуху во время разговора, близкого контакта с инфицированным) и врожденной (при беременности от матери к плоду).
Особенно часто происходит заражение не привитых детей в возрасте от 2 до 9 лет. У большинства детей до 6 месяцев имеется врожденный иммунитет к заболеванию, потому случаи краснухи в этом возрасте очень редки. При внутриутробном заражении краснухой ребенок выделяет инфекцию в течение полутора—двух лет, а иногда и 2,5 лет.
Осложнения от приобретенной краснухи редко встречаются у детей с иммунодефицитом. При врожденных заболеваниях дети рождаются с отклонениями в развитии.
Важно! Причины возникновения краснухи заключаются в высокой контактности заболевания. Болезнь поражает не инфицированного или ранее не встречавшегося с заболеванием человека в 90% случаев.
Как диагностировать краснуху
Чтобы назначить правильное лечение, необходимо верно установить диагноз. Диагностика краснухи происходит по следующим принципам:
- Выслушивание жалоб;
- Осмотр ребенка;
- Установка эпидемиологического статуса;
- Сбор сведений о вспышке заболевания.
Поскольку симптомы краснухи напоминают по признакам другие болезни, то крайне важно обращать пристальное внимание на самочувствие малыша и вовремя обратиться к педиатру. Самостоятельно поставить правильный диагноз почти невозможно, поэтому лучше обратиться к доктору, который назначит лечение. Иногда при сложности постановки правильного диагноза, ребенка могут направить на консультацию к врачу – инфекционисту.
Также применяются и лабораторные методы диагностики:
- Берется анализ крови;
- Проводится серологическое исследование.
Как протекает болезнь и как происходит заражение
Краснуха, как и любая болезнь, имеет свои особенности. Начальная стадия развития болезни может никак не проявляться и внешне «здоровый» ребенок уже является носителем заболевания, и заражает других детей. Между инкубационным периодом и периодом высыпаний присутствует (хоть и не всегда) продромальный период. Он характеризуется общей слабостью, повышением температуры до 38 градусов, увеличением лимфоузлов. Далее наступает период высыпаний.
Особенности течения болезни и ее симптомы:
- Человек становится заразным, когда идет инкубационный период заболевания, который длится около 2-3 недель, за 7 дней до проявления сыпи на теле, и остается заразным еще 7-10 дней после ее возникновения.
- Чаще подвержены заболеванию дети, которые постоянно контактируют со своими сверстниками, разговаривают, делятся игрушками, плохо соблюдают гигиену.
- Слизистая дыхательной системы является проводником вируса в организм, далее с кровью он течет по всему телу, приводя к увеличению лимфоузлов. Иногда болезнь сопровождают такие симптомы: легкий ринит, сухой кашель, дискомфорт в горле, конъюнктивит, температура 38 градусов. У взрослых заболевание протекает тяжелее, с головными болями, отказом от еды, мышечной болью.
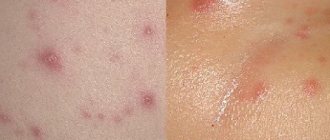
- В первый день болезни проявляется сыпь на теле по форме напоминающая круги или овалы розово-красного цвета. Чаще всего она выскакивает сначала на лице, шее, за ушами, на затылке, затем, в течение суток, захватывает зону спины, ягодиц, рук и ног, не затрагивая ступни и ладони. Когда болезнь уже отражается сыпью на теле ее присутствие можно обнаружить в кале и моче.
- Сыпь держится 2-4 дня.
Вирус краснухи обычно не распространяется в летний период, так как погибает под воздействием ультрафиолета и прямых солнечных лучей. Основной всплеск заболевания приходится на зимние месяцы, и начало весны.
Внимание! Болезнь носит эпидемиологический характер, каждые 5-9 лет отмечается высокий уровень заболеваемости. Периоды эпидемий отличаются высоким уровнем врожденных заболеваний краснухой. Симптомы краснухи у детей можно прочитать в нашей статье.
Выделяются следующие фазы заболевания:
- Начальная:
Симптоматика на данном этапе болезни схожа с признаками острых респираторных заболеваний. Ребенок быстро устает, его клонит в сон, он становится более капризным и плаксивым. Затем у детей появляются болевые ощущения в горле, насморк и затруднения в дыхательном процессе. Также для этой стадии краснухи характерна слабость, боль в области затылка, увеличение лимфатических узлов подмышками, в паховой и шейной области.
Средняя продолжительность первой фазы может длиться от нескольких часов до двух суток.
- Вторая:
Эта фаза характеризуется следующей симптоматикой: повышается температура тела, развивается непродуктивный кашель (без выделений мокроты/слизи) и специфичные высыпания, поражающие кожный покров.
Кожная сыпь при краснухе обладает особыми отличительными чертами. Еще до возникновения типичных высыпаний на теле, у инфицированных детей, появляются крапинки в полости рта. Со временем они сливаются между собой, образуя пятна темно-красной окраски.
- Кожная сыпь на теле сначала появляется на нижней части лица, а точнее в носогубной области, в районе ушей и щек.
- Наиболее яркие кожные высыпания появляются в области ягодиц, плеч, локтей и колен.
- Сыпь никогда не затрагивает ладошки и паховую область.
- В первые 24 часа сыпь представляет собой плоские розовые пятнышки, обладающие круглой или овальной формой, без пузырьков.
- На вторые сутки величина «пятен» увеличивается до 0,5 см. Внешний вид сыпи напоминает собой папулы, ребенок жалуется на зуд в области высыпаний. После истечения 72 часов высыпания начинают бледнеть и слегка шелушиться.
В связи с тем, что инкубационный период продолжается около 20-22 дней и протекает бессимптомно, диагностика заболевания значительно усложняется. На первой стадии врач может распознать краснуху по лимфатическим узлам, увеличенным в размерах и высыпаниям на нёбе.
Также для краснухи характерна и следующая симптоматика:
- отсутствие интереса к еде;
- боязнь света;
- боль, затрагивающая мышцы и суставы.
Взрослые намного хуже и острее переносят это заболевание, чем маленькие пациенты.
При подозрении на краснуху врач может рекомендовать следующие диагностические обследования:
- общий анализ урины и крови;
- анализ на антитела к вирусу Rubella.
Диагностика
Первичная диагностика заболевания осуществляется путем оценки эпидемиологического статуса населенного пункта, случаев возникновения заболевания в школе или детском саду. Осматривая ребенка, врач может заметить высыпания на слизистой (верхнее небо, гортань, зев), которые иногда опережают появление сыпи на теле. Врач также ощупывает затылочную зону головы и шею на предмет обнаружения воспаленных лимфатических узлов.
При затруднении в постановке диагноза или для его подтверждения назначается анализ крови на наличие антител к вирусу. При краснухе они увеличиваются в 4 и более раз. Повторный анализ проводят после лечебных процедур. Дополнительно могут быть назначены: анализ мочи, ЭКГ (чтобы исключить возможные осложнения), рентгенография легких (при подозрении на осложнения в виде пневмонии).
Помните! Не пытайтесь диагностировать заболевание у своего ребенка самостоятельно. Даже врач не всегда может с первого взгляда определить заболевание. Обратитесь в медицинское учреждение, где ребенку смогут сделать все необходимые анализы.
Методы диагностики краснухи
Определить характер заболеваний достаточно просто. Обычно любой педиатр поставит диагноз после личного осмотра и опроса родителей пациента. В отличие от скарлатины, ветрянки, кори и мононуклеоза, проявления краснухи имеют специфические особенности.
Главные отличия краснухи:
- Размер пятнышек не превышает 5 мм, они не сливаются и не имеют ярко выраженной серединки.
- При скарлатине носогубный треугольник остается чистым и даже бледнеет, при краснухе этого не происходит.
- Температура тела не превышает 38 градусов, в некоторых случаях она не повышается вообще.
- При мононуклеозе лимфоузлы увеличены сильней, к тому же более выражены симптомы ангины, чем при краснухе;
- Сыпь при краснухе папулезного характера, без изменения основного цвета кожи.
Для более точного подтверждения диагноза может понадобиться провести лабораторные анализы. Обычно это стандартный набор: кровь и моча, но существует и специальный иммуноферментный анализ или ИФА. Он проводится на основании реакции крови на введение антигена и позволит точно определить вирус.
Какую опасность представляет краснуха для грудных детей
Краснуха у детей до года явление крайне редкое. Объясняется это тем, что во время беременности мама передает будущему малышу порцию антител к различного рода инфекциям, которыми переболела сама или от которых была привита. Их должно быть достаточно для защиты неокрепшего детского организма на тот период, пока он не выработает свою иммунную систему.
Если женщина до беременности не имела контактов с этим заболеванием – ребенок не получит от нее защитных антител. У малышей заболевание развиваются стремительно, и может провоцировать сильнейшие судороги. Детям до года необходима немедленная госпитализация в инфекционное отделение больницы. Высока вероятность развития менингита и энцефалита.
Важно знать! Если ребенок перенес болезнь до года – у него образовывается устойчивый иммунитет к краснухе на всю жизнь, и нет необходимости в проведении плановых вакцинаций.
Лечение краснухи у детей
Инструкция по применению крема и мази Унидерм
Как лечить краснуху у детей может сказать только квалифицированной врач на основе тщательного осмотра и лабораторных анализов. Несмотря на высокий уровень медицины, сегодня нет одного конкретного препарата, который помог бы устранить первые симптомы и полностью вылечить болезнь. Лечить краснуху у ребенка можно на дому, госпитализация показана только младенцам с судорогами, и, если имела место врожденная форма сыпи, фото которой можно увидеть в интернете.
Лечение краснухи у детей заключается в приеме иммуномодулирующих и противовоспалительных препаратов. Антибиотики не могут устранить симптомы болезни, они назначаются только, если имеются осложнения в виде пневмонии. Как правило, назначают препарат «Вобэнзим», он не имеет возрастных ограничений, и оказывает противовоспалительное действие. Если болезнь находиться в фазе сыпи, и малышу трудно выносить зуд, могут назначаться антигистаминные препараты, такие как:
- Тавегил;
- Супрастин;
- Кларитин;
- Диазолин.
Во время развития такого недуга, как краснуха сыпь изнуряет постоянным зудом малыша, может проявляться высокая температура, тогда показаны жаропонижающие средства. В целом, родители должны отталкиваться в лечении от характера симптомов. При боли в горле использовать противовоспалительные спреи, головную боль купировать анальгетиками, при насморке капать сосудосуживающие капли.
Ребенку необходимо обеспечить покой, повышенный питьевой режим, а также оградить его от других обитателей квартиры. Контактировать с людьми без вероятности заражения, он может спустя 2 недели с момента высыпания.
Вакцинация — как метод профилактики
Посмотрев, как выглядит краснуха у детей фото в интернете, большинство родителей интересуются, как же оградить своего малыша, и предупредить заболевание. Сегодня есть специальная вакцина от болезни, она входит в список обязательных плановых прививок. Вакцинацию проводят в определенном возрасте — детям в 1 год, в 6 лет и в 12. Вакцина содержит в своем составе слабый вирус, с которым детский организм учиться бороться, и вследствие, вырабатывает антитела. Если в будущем, организм повторно столкнется с болезнью, то будет уже готов, и легко справиться с ней без серьезных последствий.
Рассматривая фото краснухи, каждый родитель согласиться с тем, что лучше пройти плановую вакцинацию, чем бороться с этой заразной болезнью. Сегодня, многие отказываются от этого способа профилактики, ведь не до конца понимают, что такое краснуха и, как она может отобразиться на состоянии человека, особенно, когда он заразиться в более взрослом возрасте.
Большинство детей легко переносят иммунизацию, порой может отмечаться незначительное повышение температуры, которое проходит без медицинского вмешательства. Легкие побочные эффекты — это ничто в сравнении с тем как начинается болезнь во взрослом возрасте. Вакцинация действует 10 лет, поэтому ее необходимо время от времени повторять.
Проявится повторно, после вакцинации, болезнь не может, ваш ребенок будет полностью защищен. Даже если начинаются похожие симптомы «корень зла» нужно будет искать в других вирусных заболеваниях, так как к краснухе организм уже будет иметь иммунитет. Если имеет место краснуха у детей или ее симптомы, лечение и профилактику, как проводить, теперь вы знаете. Столкнувшись с этим недугом, вы уже будете теоретически подготовлены, а значит вооружены. Начальная стадия болезни не «пройдет мимо вас» незамеченной, и будет тут же купирована соответствующими препаратами.
Последствия
Обычно заболевание у детей протекает в легкой форме. Последствия от перенесенной болезни возможны в том случае, если у ребенка был ослаблен иммунитет, или в момент заболевания к нему присоединилось еще одно. Сложнее переносится болезнь не привитыми детьми.
Возможные осложнения:
- ангина;
- пневмония;
- тромбоцитопеническая пурпура (понижение количества тромбоцитов в крови характеризуется частыми кровотечениями, локальными кровоизлияниями на коже);
- менингоэнцефалит;
- краснушный энцефалит (воспаление оболочек мозга). Ребенок выздоравливает и состоит на учете у невролога и инфекциониста еще 2 года (а может и больше). Есть вероятность смертельного исхода;
- отит;
- артрит.
Врожденная патология имеет такие последствия:
- тромбоцитопеническая пурпура;
- пневмония;
- задержки в развитии;
- глухота;
- поражение костей;
- сахарный диабет;
- энцефалит;
- гепатолиенальный синдром (увеличение печени и селезенки);
- пороки развития глаз, пороки сердца.
Помните! Если болезнь протекает тяжело или вызывает осложнения – ребенку необходима немедленная госпитализация.
Симптомы типичной формы
Краснуха у взрослых, симптомы которой могут указывать на легкую или тяжелую форму, может по-разному влиять на организм человека. Именно на основании этих признаков специалист и устанавливает диагноз, а также назначает курс необходимой терапии.
Для типичной краснухи характерны следующие симптомы:
- Характерная сыпь. Изначально она появляется на лице, а впоследствии распространяется по всему телу. Сыпь представляет собой красные пятна, в диаметре 5-7 мм, возвышающиеся над непораженной кожей. Это вызвано токсическим воздействием вируса на мелкие кровяные сосуды, расположенные вблизи эпидермиса. Пятна имеют четкие границы и не сливаются между собой. Наиболее заметна сыпь на локтевых и подколенных ямках, пояснице, ягодицах и в верхней части спины. Спустя2-3 дня пятна исчезают, не оставляя каких-либо следов.
- Субфебрильная температура. Человек ощущает легкое недомогание, что выражается в ломоте мышц и общей слабости. Температура тела упорно держится на отметке 37 градусов. Но в отдельных случаях диагностируется повышение до 40 градусов, причем температуру нельзя сбить никакими жаропонижающими препаратами.
- Увеличенные размеры лимфоузлов. На 2-3 день после заражения воспаляются шейные, затылочные, околоушные, паховые лимфоузлы. Причем определенной зависимости развития патологического процесса не прослеживается. При пальпации воспаленных участков ощущается боль.
Лечение
В большинстве случаев осуществляется лечение в домашних условиях. Сначала родителям необходимо подготовить для ребенка отдельное, хорошо проветриваемое помещение. На неделю необходимо обеспечить ребенку постельный режим, правильное питание и питьевой режим.
Сама краснуха не лечится, устраняются только симптомы болезни.
Препараты для лечения:
- от высыпаний прописывают антигистаминные средства (Тавегил, Супрастин, Кларитин);
- антибиотики выписывают при осложнениях, например, при пневмонии или ангине (Вобэнзим стимулирует иммунную систему, снимает воспаление);
- при конъюнктивите назначают раствор альбуцида;
- жаропонижающие назначаются только при температуре выше 38 градусов.
Помните! Лекарственные препараты можно применять только с разрешения врача, и строго в соответствии с инструкцией.
Народные средства
Гомеопатией эффективно устраняется симптоматика заболевания.
Рецепт №1
Одна столовая ложка сбора из березовых почек, травы череды, полыни, тысячелистника, цветков клевера, корней одуванчика заливается 500 мл кипятка. Настаивается около получаса, процеживается и дается ребенку не более 4 раз в сутки по 1/3 стакана.
Рецепт №2
По 1 ст. л. ягод шиповника и черной смородины заливают 400 мл кипятка, настаивают 45 минут, процеживают, принимают по чуть-чуть на протяжении всего дня.
Рецепт №3
Ягоды малины, брусники, цветы липы, листья мать-и-мачехи (каждого по 1 ст. л.) смешиваются, затем 2 ст. л. заливают 500 мл кипяченой воды. Настаивается смесь четверть часа, ребенку дают по половине стакана перед сном.
Особенности лечения
Как правило, лечение краснухи проходит в домашних условиях. Исключением являются дети возрастом до 1 года. Их чаще всего госпитализируют из-за тяжелого течения заболевания. Кроме того, помещению в инфекционное отделение подлежат детки, у которых возникли осложнения.
Постельный режим, повышенное внимание к личной гигиене, легкоусвояемая диета — начальные требования для будущего выздоровления больного.
Важно! Если у малыша лихорадка, купать его нельзя.
Из лекарственных препаратов врачи часто назначают витамины и жаропонижающие средства. Все препараты должны быть нацелены на борьбу с имеющимися симптомами. Обрабатывать сыпь необязательно, она прекрасно проходит сама. Назначать препараты может только доктор после личного осмотра пациента. При краснухе могут применяться следующие лекарственные средства:
- противовоспалительные (например, «Парацетамол», «Нурофен» и прочие) от повышенной температуры;
- противоаллергические;
- противосудорожные при наличии судорожного синдрома;
- «Гепарин», если нужно снизить свертываемость крови;
- «Делагил» при наличии осложнений со стороны опорно-двигательного аппарата;
- глюкокортикоиды при тромбоцитопении.
Не забывайте и об обильном питье.
Профилактика
Самый действенный метод профилактики краснухи – вакцинация. Прививка ставится не только для предупреждения возможного заражения (дети переносят болезнь довольно легко), а для того, чтобы не допустить развитие эпидемий, и уберечь беременных женщин от столкновения с болезнью.
Прочие меры профилактики заключаются в приучении ребенка к гигиене и чистоте. При обнаружении случаев заражения вводится карантин. Если в доме находится больной ребенок, тогда его изолируют в отдельное помещение, где регулярно проводятся влажная уборка и проветривания, кипятят одежду зараженного, выдают ему отдельную посуду.
Важно помнить! Даже если ребенок переносит болезнь хорошо, он все равно должен находиться под постоянным контролем врача.
Не пренебрегайте мерами изоляции ребенка, ведь речь идет не только о его комфорте, но и о здоровье окружающих детей и взрослых.
Профилактика болезни
К профилактическим мерам стоит отнести, в первую очередь, изоляцию больного от здоровых малышей. Период изоляции начинается за 4 дня до появления сыпи и в течение 4 недель после. Кроме того, всем деткам необходимо проходить вакцинацию. Наиболее эффективная на данный момент вакцина — трехвалентная против кори, краснухи и паротита. Она почти не имеет побочных эффектов, в редчайших случаях вызывает аллергию. Прививку нельзя делать:
- взрослым женщинам, из-за риска возникновения врожденной краснухи у плода;
- во время беременности.
Важно! Не планируйте беременность в ближайшие 3 месяца после проведенной вакцинации.
Краснуха — достаточно опасное заболевание для деток. Однако помните, что к такой болезни организм может выработать иммунитет. Переболев раз, можно не волноваться о риске повторного заражения. Сделав прививку против краснухи, можно уберечься и от первичного заболевания. Именно поэтому вакцинация — разумная мера защиты для будущих мам и их малышей.
Здоровье Дети Болезни Болезни детей