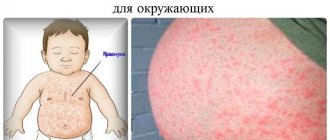
Поражения кожи свидетельствуют о нарушении работы организма и снижении иммунитета вследствие агрессивного воздействия окружающей среды. Внешние и внутренние факторы провоцируют развитие одной из самых неприятных форм кожных болезней – мокнущего дерматита. Это состояние характеризуется появлением на теле язвочек, из которых выделяется сукровица или гной. Заболеванию подвержены пациенты любого возраста: как мужчины, так и женщины. Лечение патологии требует комплексного подхода и правильно подобранных средств.
Основные причины появления болезни
Мокнущий дерматит развивается на фоне сбоя в работе желудка и кишечника. Нарушается способность расщеплять белки, жиры, углеводы и полезные микро- или макроэлементы, пища полностью не переваривается. Происходит накопление токсических веществ, которые проявляются поражением эпидермиса. Неправильное функционирование почек, печени, поджелудочной железы также усугубляет ситуацию.
К другим факторам, провоцирующим образование мокрых язв на коже человека, относятся:
- Частые стрессы, раздражение, депрессивные состояния вызывают нестабильность эмоционального фона и, как следствие, появление кожной болезни.
- Непереносимость некоторых продуктов становится причиной аллергической пищевой реакции.
- Прием лекарственных препаратов может проявиться симптомами дерматита (как побочный эффект).
- Непосредственное воздействие химических реагентов на производстве или вдыхание токсичных паров провоцирует развитие патологии. Аллергены бытовой химии также способны проникать в глубокие слои дермы, вызывать отек и покраснение.
- Размножение грибковой или бактериальной инфекции в складках тела приводит к появлению мокнущих зараженных участков, покрытых пузырьками. Сильнее всего страдает кожа при постоянном трении о синтетическую или шерстяную одежду, обувь, ремни. Обязательным условием для роста патогенной микрофлоры с дальнейшим преобразованием в дерматит являются микротрещины или царапины эпителия.
- Отрицательно влияет на кожу человека неблагоприятная экология зоны проживания.
В зависимости от причины выделяют типы болезни:
- профессиональный;
- пиококковый (бактериальный);
- грибковый;
- бытовой.
Среди многочисленных подвидов отдельно рассматривается форма мокнущего атопического дерматита. Существует высокий риск развития болезни у ребенка, если дерматологические проблемы наблюдаются у обоих родителей.
В этом случае толчком к развитию патологии могут стать:
- нарушение функционирования нервной системы;
- вегетососудистая дистония;
- употребление нетрадиционных продуктов;
- переезд в страну с другими климатическими условиями;
- воздействие веществ с высокой аллергенностью (косметические продукты, растительные экстракты, контакт с животными).
Атопический дерматит: причины и лечение
Атопический дерматит – это то, что мы привыкли называть аллергией. В какой-то мере определение правильное, но если быть точными — это развитие аллергических реакций вследствие предрасположенности ребенка к выработке иммуноглобулина Е в избыточном количестве. И генетика – далеко не единственная причина кожных реакций у детей.
Причины
У родителей-аллергиков вероятность рождения малыша с предрасположенностью к атопии составляет порядка 80%. Но полностью исключать риск развития атопического дерматита нельзя даже у абсолютно здоровых детей. И вот самые распространенные причины:
- неблагоприятное течение беременности, частые заболеваний и погрешности в питании будущей мамочки, сложнее роды;
- недостаточная увлажненность воздуха в помещении, где постоянно находится ребенок;
- заболевания желудочно-кишечного тракта, рост патогенной микрофлоры в нижних отделах пищеварительной системы;
- употребление в пищу продуктов с высоким уровнем аллергенности;
- переедание и, как следствие, ферментная недостаточность;
- несоблюдение сроков введения прикорма;
- контакт с бытовыми аллергенами (порошок для детского белья, пыль, освежители воздуха, домашние животные и тому подобное);
- пересыхание кожи вследствие усиленного потоотделения или чрезмерной гигиены;
- эмоциональная возбужденность ребенка, постоянные стрессы;
- климат и экологическая ситуация в районе проживания (чем суше и грязнее воздух, тем выше вероятность развития дерматита).
Чем больше факторов, провоцирующих появление высыпаний, тем тяжелее будет протекать заболевание у вашего ребенка. Разумеется, полностью исключить все факторы риска вряд ли получиться, но попытаться уменьшить их количество все-таки стоит.
Что интересно! Склонность к атопическому дерматиту проявляется преимущественно у светлокожих деток, обладающих атопичной кожей, более нежной и чувствительной.
Формы и стадии
Для симптомов атопического дерматита характерно шелушение и покраснение кожи, сильный зуд и появление гнойных высыпаний при присоединении инфекции. Различают четыре стадии развития заболевания. Классификация:
- Первичная атопия, характеризующаяся сухими бляшками на коже детей, ее шелушением, покраснением отдельных участков.
- Острая стадия. На данном этапе симптомы дерматита усиливаются, участки покраснений становятся более обширными, отмечается появление трещин и корочек.
- Хроническая стадия атопического дерматита у детей. Из характерных симптомов – уплотнение пораженных участков кожи, появление мокнутий.
- Период ремиссии. Полное или частичное исчезновение симптомов, ослабление их проявлений. Продолжительность данного этапа может составлять от одной недели до нескольких месяцев. При отсутствии провоцирующих факторов в течение одного-двух лет возможно полное выздоровление.
Степень риска и частота приступов очень сильно зависит от возраста маленького пациента. И, чем младше кроха, тем выше вероятность возникновения атопического дерматита даже при малейшем контакте с аллергеном.
- Младенческая форма атопии — от 0 до 2 лет. Первые проявления дерматита отмечаются преимущественно в первые 12 месяцев.
- Детская атопия – возраст пациента до 10 лет. Развитию болезни больше всего подвержены детки со слабым иммунитетом, постоянно подвергающиеся воздействию провоцирующих фактов. Высока вероятность хронического дерматита.
- Подростковая атопия – возраст у подростков до 14 лет. При минимальном контакте с аллергеном на фоне гормональной перестройки повышаются шансы стойкой ремиссии, полного выздоровления.
Независимо от возраста и стадии атопического дерматита, лечение проводится исключительно после консультации у педиатра совместно с другими специалистами (аллерголог, эндокринолог, гастроэнтеролог).
Лечение
Лечить аллергический дерматит у детей всегда нужно комплексно, включая исключение контакта с аллергеном, терапию сопутствующих заболеваний, создание комфортных условий и, конечно же, прием медикаментов. Тип препаратов, схема применения и дозировка определяется педиатром в зависимости от клинической картины заболевания и возраста маленького пациента.
- Антигистаминные средства для периорального приема или наружного применения. Если мазать Фенистил-гель, он снимает зуд и покраснение, предотвращает появление расчесов. Для снятия симптомов путем блокировки рецепторов применяются капли и таблетки. Обычно используют препараты последнего поколения, не вызывающие чувство сонливости. Среди них Цетрин, Зиртек, L-цет и другие. Препараты второго поколения (Диазолин, Супрастин, Тавегил и их аналоги) не применяют в педиатрической практике без назначения врача из-за большого количества побочных эффектов.
- Гормональные препараты для местного применения. Кортикостероиды обладают высоким уровнем эффективности в лечении атопического дерматита. Но при длительном применении на больших участках кожи могут спровоцировать серьезные проблемы со здоровьем ребенка. Все лекарственные средства этой группы разделяют по силе воздействия, и подбираются в зависимости от сложности течения заболевания. Преднизолон и Гидрокортизон – слабые мази, по рекомендации врача допускается применение на нежной коже лица и шеи. Более сильные препараты типа Целедерма и Адвантана используют при тяжелом течении атопии и поражении обширных участков кожи.
- Противовоспалительные крема и мази с увлажняющим и антисептическим действием, эмоленты для детей. Эмоленты при атопическом дерматите — это безопасные средства, которые подходят для ежедневного ухода за кожей ребенка. Их нанесение способствует скорому восстановлению кожных покровов, избавляя от зуда и покраснения. Среди них Эмолиум, Бепантен, Пантенол, Хеппидерм и другие.
В качестве сопутствующего лечения при аллергодерматите могут быть назначены дополнительные препараты для нормализации пищеварения, укрепления иммунитета. При присоединении грибковой или бактериальной инфекции, подбираются противогрибковые средства или антибиотики, соответственно. Лечение острого аллергического дерматита может быть назначено только после полной диагностики.
Залог эффективного лечения атопического дерматита и стойкой ремиссии – комплексная терапия и профилактика. Поэтому помимо медикаментозной терапии родителям стоит обратить внимание еще на некоторые нюансы:
- Во время купания не используйте мочалку, мыло замените нежными муссами и гелями, предназначенным для детской кожи. Вытирайте малыша после ванны аккуратными движениями. Сразу после этого наносите средства-эмоленты, удерживающие влагу на поверхности кожи и предотвращающие ее иссушение.
- В комнате, где ребенок проводит большинство времени, должна быть комфортная температуры и уровень влажности воздуха (60-70%). При необходимости приобретите увлажнитель.
- Покупайте качественную одежду из мягких натуральных тканей, которые не будут раздражать детскую кожу.
- Чтобы избежать пищевого дерматита, следите за питанием вашего ребенка, не допускайте переедания. При отсутствии грудного вскармливания и предрасположенности к аллергии, выбирайте Фрисосу или другие безлактозные смеси.
- Позволяйте малышу чаще гулять на свежем воздухе, бегать босиком по пляжу в теплые солнечные дни.
Если соблюдать все эти советы, вероятнее всего ваш ребенок будет входить в число тех счастливчиков, которые в дошкольном возрасте просто «перерастают» дерматит.
Течение патологии у взрослого человека
Мокнущий дерматит характеризуется формированием очага в глубоких слоях дермы и появлением значительного воспаления кожи. Основными симптомами заболевания считаются:
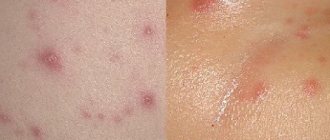
- высыпания в виде везикул на поверхности кожи;
- отделение жидкости (сукровицы) из пузырьков (в случае занесения инфекции выделяется гной);
- отечность кожных покровов.
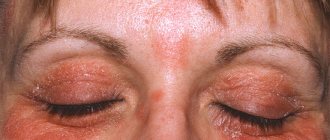
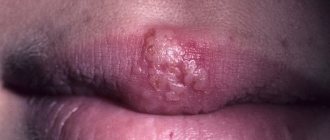
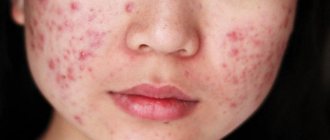
У взрослых пациентов болезнь проявляется обширным покраснением и раздражением эпидермиса, на котором постепенно образуются сочащиеся пузырьки, преобразующиеся в небольшие язвы и экземы с треснувшей корочкой. Поражения кожи локализуются в таких местах:
- естественные складки тела;
- на тыльных сторонах кистей и ступней;
- на щиколотках;
- в суставных сгибах;
- на лице или шее.
Воспаление на открытых участках дополнительно вызывает психологический дискомфорт у заболевшего человека. Острая фаза патологии сопровождается сильным зудом, жжением, чувством стянутости пораженных зон. На фото у пациентов часто видны мокрые сочащиеся ранки.
Особенности лечения экземы в детском возрасте
Атопический дерматит у детей характеризуется такими же симптомами, как и у взрослых. В детском возрасте заболевание чаще развивается на фоне экссудативного диатеза и сопровождается развитием вторичных инфекций. Течение заболевания происходит более ярко. Это связано со строением кожного покрова ребенка и недостаточно развитой иммунной системой. Особую роль при повторных вспышках заболевания играет психологический фактор отношения к ребенку и между родителями.
Лечебные мероприятия осуществляются только после консультации с детским врачом и тщательного диагностического обследования. Для лечения обычно применяют успокаивающие средства, назначают физиопроцедуры. Рекомендовано применение ванночек и примочек с отварами лекарственных трав.
Для лечения болезни используются негормональные средства. Чем мазать дерматит у детей, назначит детский врач. Однако следует помнить, что даже при тяжелом течении заболевания использование гормональных средств должно быть минимальным.
Лечение с использование лекарственных трав должно осуществляться только после консультации с врачом и при отсутствии аллергической реакции на растение, которая может ухудшить состояние больного.
Надежным и эффективным средством для снятия раздражения при атопическом дерматите является картофельный крахмал. Его используют для приготовления ванночек. Также рекомендовано использование для процедур отвары коры дуба, аптечной ромашки, чистотела.
Принципы избавления от мокнущего дерматита
Мероприятия, направленные на устранение болезни, действуют комплексно и включают:
- специальную гипоаллергенную диету;
- соблюдение гигиены пораженных участков тела;
- прием лекарственных средств;
- нанесение препаратов локального действия.
Дополнительно стараются исключить негативное воздействие окружающей среды и других внешних факторов.
Традиционные медицинские решения
Среди основных препаратов для лечения в первую очередь подбираются антигистаминные и противовоспалительные средства от мокнущего дерматита для устранения зуда и раздражения:
Сильнодействующие гормональные мази:
Назначаются в случае тяжелого протекания болезни и отсутствии терапевтического эффекта от других аптечных продуктов.
Для устранения сильно выраженной мокроты лучше использовать препараты в виде эмульсии или крема.
Для маленьких пациентов применение таких средств недопустимо. Избавление от внешних симптомов детского дерматита проводится с помощью мазей на основе цинка, которые обладают антибактериальными, противовоспалительными, заживляющими свойствами.
Безопасными препаратами являются:
- «Деситин»;
- «Цинокап»;
- «Судокрем».
Выздоровление пациента зависит от правильности выявления основной причины, спровоцировавшей распространение мокнущего дерматита. Если диагностированы невралгические расстройства, лечить болезнь дополнительно помогают седативные (успокаивающие) лекарства:
При патологии желудочно-кишечного тракта исключаются продукты-аллергены:
Если дерматит развивается у ребенка на грудном вскармливании, свой рацион корректирует мама малыша.
Дисбактериоз, который может провоцировать поражения кожи, устраняется с помощью пробиотиков («Линекс», «Бифидумбактерин»). Дополнительно необходимо употреблять кисломолочную продукцию.
В случае постоянного выделения мокроты используются подсушивающие примочки и компрессы на основе таких препаратов:
После подсыхания корочек наносят красящие растворы (зеленку, фукорцин) или универсальную мазь «Левомеколь». Йодом разрешается обрабатывать только края пораженных участков, чтобы не допустить увеличения площади воспаленной кожи.
Если мокнущий дерматит сопровождается образованием мелких пузырьков, их нужно вскрывать в стерильных условиях. Процедуру выполняет врач-дерматолог. После этого поверхность ранок обрабатывается обеззараживающими препаратами, содержащими анилиновые красители.
При необходимости процесс излечения дерматита закрепляется физиотерапевтическими процедурами:
- магнитотерапия;
- электрофорез;
- лазерное воздействие;
- лечебные грязи.
Мокнущий Дерматит: Симптомы, Фото, Лечение и Профилактика
Кожная патология: отличительные особенности Причины, пусковые механизмы и типизация МД Симптоматика МД и постановка диагноза Основной принцип лечения: комплексность Народная медицина рекомендует Превентивные меры
Кожная патология: отличительные особенности
Кожа подвергается разрушительным процессам, в результате чего проявляются эрозии, ранки, язвочки с выделениями сукровицы и гноя. Болезнь может поразить людей любого возраста и пола, в этом кроются ее основные особенности.
Мокнущий дерматит доставляет больному массу неприятностей: ощущение боли, жжения и зуда. Все эти детали негативным образом сказываются на психологическом состоянии, вследствие чего появляются комплексы, депрессии. Это является продуктивной почвой для сбоев в работе внутренних органов и систем, в том числе, кожной.
Причины, пусковые механизмы и типизация МД
При нестабильной работе пищеварительной системы человек страдает от накопления токсинов, которые не выводятся из организма. Кроме того, кишечник теряет способность к усвоению полезных веществ, не в состоянии расщеплять углеводы, белки и жиры.
Дисфункция ЖКТ находит отражение на состоянии кожи и становится одной из главных внутренних причин появления мокнущего дерматита. К этой категории побудительных факторов можно причислить и нарушения деятельности поджелудочной железы, щитовидки, печени, почек.
Генетическая предрасположенность, провоцирующая атопический МД, также считается внутренней причиной.
К внешним факторам относятся:
- Сильные переживания, приводящие к стрессам, перепады эмоций, депрессии.
- Аллергия на определенные пищевые продукты.
- Побочные действия фармакологических препаратов, в частности, отдельных компонентов, непереносимых организмом.
- Вредные испарения, контакт с токсичными химическими веществами, способными проникать вглубь дермы.
- Инфицирование грибками или вредными бактериями, которые находятся в кожных складках.
- Механические воздействия на кожу с появлением царапин и микротрещин создают идеальные условия для развития болезнетворных микробов. Это могут быть обычные травмы, результаты трения между складками кожи или о края одежды.
- Неблагоприятный экологический фон, присутствующих в отдельных географических зонах проживания.
Рассматриваемый вид недуга делится на такие типы по причинам возникновения:
- Профессиональный – связан с вредными условиями работы, способными вызвать кожное заболевание.
- Бактериальный (пиококковый) – возбудителями болезни выступают болезнетворные микроорганизмы.
- Грибковый – само название не требует комментариев.
- Бытовой – взаимодействие с агрессивными химическими средствами, применяемыми в быту.
Классификация заболевания предусматривает множество видов и подвидов, среди которых – мокнущий атопический дерматит представляет серьезную опасность и трудно поддается лечению. Этот недуг имеет наследственные причины, вероятность передачи ребенку значительно возрастает, если оба родителя имеют проблемы с кожей.
К основным пусковым механизмам можно отнести:
- Дисфункция центральной и/или периферической нервной системы.
- ВСД.
- Употребление редких, экзотических продуктов питания.
- Перемена места жительства, связанная с переездом в иную географическую полосу с резким изменением климата.
- Непосредственный контакт и/или проживание рядом с домашними животными.
- Компоненты косметики.
- Пыльца растений.
- Глистная инвазия.
- Диабет.
Симптоматика МД и постановка диагноза
Воспаление кожных покровов, проникающее вглубь, формирует очаги болезни, которым присущи такие признаки:
- На верхнем слое кожи возникают высыпания (везикулы).
- Появление пузырьков с сукровичным или гнойным (при инфицировании) содержимым.
- Отеки на месте покраснения.
Для взрослых больных характерны масштабные пораженные участки с появлением пузырей, которые сочатся, корочки постоянно трескаются, затем переходят в форму язвы и/или экземы. Чаще всего эти проявления наблюдаются:
- В складках тела.
- На тыльных сторонах кистей рук и ступней ног.
- В области щиколоток.
- На локтевых и коленных сгибах.
- На коже лица и шеи.
Больной испытывает чувство жжения, стянутости кожи, пораженные места беспрестанно чешутся и мокнут. Это доставляет человеку не только физические страдания, но и негативно влияют на нервно-психическое состояние.
У детей наблюдаются аналогичные симптомы, однако в зависимости от возрастной категории, течение болезни проходит по-разному. У новорожденных и до года могут появиться мокнущие пятна, пузырьки, появляется шелушение и зуд. У грудничков болезнь быстро поддается лечению и не оставляет следов.
Фото мокнущего дерматита грудничков:
Фото мокнущего дерматита грудничков
Что касается деток от 3 до 12 лет, МД протекает почти так же, как и у новорожденных, но к перечисленным симптомам прибавляются отеки, покраснения, болезненные эрозии. Лечение не дает быстрого эффекта, чтобы добиться полного выздоровления, понадобится немало времени.
Мокнущий атопический дерматит у детей на фото:
Мокнущий атопический дерматит у детей
В подростковом возрасте (13-18 лет), по причине гормонального дисбаланса, характерного для периода полового развития, болезнь может возникнуть спонтанно и таким же образом исчезнуть.
Очень важно правильно диагностировать МД, ведь от этого зависит качество лечения и результат.
В ходе осмотра доктор изучает характер симптомов и ставит предварительный диагноз. Чтобы не допустить ошибки, проводится проба кожной ткани в местах патологии, исследуется состав крови. После проведения аналитики полученного анамнеза, врач подтверждает наличие или констатирует отсутствие МД.
Очень важно точное определение причины недуга, чтобы вынести правильное решение, кому из специалистов участвовать в лечении: дерматологу, аллергологу, генетику или инфекционисту.
Основной принцип лечения: комплексность
Медиками разработан алгоритм, по которому больному назначается лечебный курс, он представляет следующие мероприятия в такой последовательности:
- Устранение раздражающих факторов, пусковых механизмов и иных внешних причин.
- Соблюдение специальной диеты.
- Медикаментозное лечение таблетированными средствами или иными лекарствами, принимаемыми внутрь (инъекции, капельницы).
- Применение лекарственных препаратов наружного действия.
- Физпроцедуры.
МД на руках и других частях тела у взрослых требует лечения антигистаминными и медикаментами, устраняющими воспаление, зуд и болевой синдром. К самым эффективным относятся таблетки: Тавегил, Кларитин, Телфаст.
Гормональные мази показаны пациентам, которые не получили желаемого эффекта от назначенных ранее лекарств: Фликсотид, Адвантан, Синафлан, Афлодерм.
Детям, страдающим МД, назначают медикаментозную терапию с применением средств с минимальными побочными эффектами: Судокрем, Цинокап, Деситин.
При разработке программы лечения, учитывается множество моментов, связанных с причиной возникновения МД, возрастом, индивидуальными характеристиками организма пациента.
Если в появлении недуга виновата нервная система (неврологические расстройства), такому больному обязательны лекарства седативной группы:
- Настойка или валериана в таблетках.
- Глицин.
- Ново-Пассит.
Таким больным также не рекомендуется употребление продуктов, напитков, содержащих кофеин. Придется забыть о любимом кофе и крепком чае даже по утрам. Такие вредные привычки, как курение или употребление алкоголя, необходимо искоренить. Иными словами, если желание избавиться от мокнущего дерматита велико, следует вести ЗОЖ.
МД, появившийся на фоне расстроенной системы пищеварения, рекомендуется лечить такими фармакологическими препаратами: Пробифор и иные пробиотики. Такой вид заболевания можно усугубить, если не исключить продукты:
- Апельсины, мандарины, абрикосы, клубнику.
- Шоколад и какао.
- Яйца.
- Цельное молоко.
- Острые, жареные блюда.
В рационе должны преобладать зелень, овощи, фрукты, кисломолочные продукты.
При мокнущем дерматите у грудничка диету должна соблюдать кормящая мама.
Для нормализации работы кишечника малыша понадобятся пробиотики: Бифидумбактерин, Линекс.
Сочащиеся ранки хорошо поддаются заживлению, благодаря компрессам с использованием марганцовокислого калия (раствор розового цвета), кислоты борной, физраствора. Затем можно усилить лечебный эффект Левомицетиновой пастой.
Подсохшие ранки превращаются в корочки, которые рекомендуют смазывать Левомиколем, Фукорцином или обычной зеленкой. С йодом нужно быть предельно осторожным, чтобы не обжечь и без того пораженное тело.
В целях предотвращения попадания инфекции, допускается обработка йодом только по краю ранки.
В противном случае, воспаление может увеличиться в размерах за счет разрушения эпителия под воздействием спиртового средства.
При использовании наружных лекарственных форм необходимо учитывать важный нюанс: одни мази и кремы показаны при мокнущих ранках, другие – при сухих. Если этот момент упустить, можно либо не достигнуть результата вообще, либо спровоцировать обострение. Подобный случай – лишнее подтверждение тому, насколько важна консультация врача, и напоминание об ответственности за собственное здоровье.
Мелкие пузыри необходимо вскрыть, но только с участием врача. Самостоятельное вмешательство может иметь не самые желаемые последствия. В стерильных условиях стационара дерматолог проводит процедуру вскрытия, затем обрабатывает больное место антисептическими препаратами с анилиновым красителем.
На завершающем этапе показаны физиотерапевтические методы, они помогают закрепить достигнутые результаты предшествующей терапии или вскрытия:
- Лазерное облучение.
- Магнитотерапия.
- Электрофорез.
- Грязи лечебные.
Народная медицина рекомендует
В природе известны тысячи видов целебных растений, спасающих людей от инфекции, купирующих боль, заживляющих раны. Именно из таких трав можно приготовить уникальные по своим свойствам настои, которые помогут решить проблему с затянувшимся мокнущим дерматитом.
Ромашка с дубовой корой
Равные части дробленой коры и ромашковых соцветий залить горячей водой в эмалированной посуде, потомить на еле заметном огне около 20 мин. После получасового настаивания можно начинать лечение – протирать дерматитные ранки.
Почки березы
Почки и верхушки молодых березовых побегов приготовить аналогичным способом, только настаивать 1,5 часа. Полученное снадобье утоляет сильный зуд.
Хмель с шалфеем
Настой, приготовленный из сбора таких растений, как ноготки, шалфей, череда, хмель (шишки), также вполне хорош для компрессов и протирания пораженных мест.
Кашица картофельная
Если ранки при дерматите стали сочиться сильнее, ускорит подсыхание однородная масса из сырого картофеля, помещенная в мешочек из редкой марли. Его прикрепляют к больному месту на целую ночь.
Заживляющая герань
Измельченные цветки, стебли и листья (2 ст. л.) смешать с очищенным растительным маслом (200 г), отправить в темноту, продержать 5 дней в темном помещении, затем перенести на 1 месяц в хорошо освещенную комнату. Процеженное лечебное масло перелить в пузырек из темного стекла. Используется для обработки ранок и трещин.
Ванны из лепестков барвинка
Проварить в течение четверти часа лепестки растения (2 ст. л.) с двумя стаканами воды. Можно применять в качестве компрессов или приготовить лечебную ванну.
Превентивные меры
Для взрослых пациентов и для детей профилактические мероприятия имеют много общего:
- Личная гигиена.
- Полноценное питание.
- Устранение раздражителей различной природы (физических, природных, химических, пищевых).
- Контроль работы внутренних органов и систем.
Что касается грудных детей, можно добавить здоровое питание кормящей матери (исключить из рациона лук, чеснок, насыщенные бульоны, редьку, острые пряные приправы). Также нужен правильный уход за телом ребенка, регулярное пребывание на свежем воздухе.
Для взрослых особые рекомендации:
- Активный образ жизни.
- Отказ от привычек, портящих здоровье.
- Внимательное отношение к физическому состоянию, при первых симптомам – обращаться к доктору.
- Не заниматься самолечением, не увлекаться бесконтрольным принятием фармакологических препаратов.
ОСТАВЬТЕ ОТЗЫВ
Ваш электронный адрес не будет опубликован. Необходимые поля отмечены *
Источник: //dermcare.info/moknushhiy-dermatit-lechenie/
Причины мокнущего дерматита
Нарушение работы органов желудочно-кишечного тракта приводят к тому, что организм человека недополучает необходимых ему для нормального функционирования полезных микроэлементов. Неправильная работа печени и почек, поджелудочной железы тормозит усвоение белков, жиров и углеводов. Они, накапливаясь, негативно влияют на работу всех внутренних систем. На этом фоне развивается патологическая реакция, которая приводит к поражению кожных покровов. Это не единственная причина, способная объяснить механизм развития мокнущего дерматита.
Подобное заболевание может выступить в качестве осложнения отравления токсическими веществами. Это происходит при прямом взаимодействии кожи с химикатами. Страдают люди, работающие на вредных производствах, те, кто в домашних условиях часто использует без дополнительной защиты агрессивные средства бытовой химии. Если в анамнезе присутствует наследственная предрасположенность или высокая чувствительность кожи, это увеличивает риски развития мокнущего дерматита.
Третья по распространенности причина – бактериальное и грибковое заражение. Вторжению в кожный покров стафилококков, стрептококков, синегнойной палочки, грибков способствует любая травма и пренебрежение правилами личной гигиены. Очаги в данном случае часто локализуются в местах соприкосновения кожи с одеждой. Слишком тесное нательное белье создает трение, предметы гардероба, сшитые из синтетических тканей, формируют парниковый эффект, который раздражает кожу и вызывает ее повреждение. Изучив влияние всех факторов-провокаторов, медики выделили несколько типов дерматитов описываемой формы:
- профессиональный (обусловлен контактами с химическими аллергенами);
- пиококковый (связанный с бактериальным поражением кожи);
- бытовой (развивается после взаимодействия со средствами бытовой химии);
- дерматомикоз (возникающий после заражения грибками).
В отдельную группу необходимо отнести типы патологии, возникающие после перенесенного сильного эмоционального стресса.
Способы медикаментозного лечения экземы
Лечение заболевания назначают только после медицинского обследования. Чтобы определить, как и чем лечить мокнущую экзему, дерматологу необходимо установить и устранить вызвавшие ее причины, изучить симптоматику, а также выяснить индивидуальные особенности организма пациента.
Для достижения максимального успеха дерматологи применяют комплексное лечение экземы — гипосенсибилизирующую терапию, предусматривающую восстановление физиологической функциональности внутренних органов пациента, и ее дальнейшую поддержку:
- антигистаминные лекарственные средства, снижающие чувствительность к возбудителям заболевания;
- седативные препараты, снижающие реакцию на раздражители кожи;
- мочегонные средства для очищения организма;
- коррекция работы ЖКТ средствами ферментного типа;
- витаминный комплекс для усиления защитного потенциала;
- иммунокорректоры;
- антибактериальные средства;
- физиологические растворы для инъекций;
- различные составы для наружного применения — мази, взвеси, гормональные кремы, растворы для примочек и компрессов, снимающие зуд и другие наружные симптомы;
- физиотерапевтические процедуры — криотерапию, озонотерапию, фототерапию.
Наряду с медикаментозными методами рекомендуется лечение экземы народными средствами, а также коррекция образа жизни.
Фото:
Основные рекомендации предусматривают специальную гипоаллергенную диету, правильный режим дня и соблюдение необходимых мер личной гигиены:
- четкий распорядок дня, по возможности, частые прогулки на свежем воздухе;
- в период обострения частые водные процедуры нежелательны. Воздействие воды усиливает зуд, вызывает шелушение кожи и образование трещин, особенно на руках и ногах;
- одежда из синтетических тканей способна спровоцировать рецидив. К примеру, синтетические носки могут стать источником появления высыпаний на ногах;
- в период обострения нежелательно использование духов, дезодорантов и косметических кремов, если они не назначены дерматологом;
- нельзя применять для мытья рук моющие средства с сильным запахом и красителями. Лучше заменить их мылом с нейтральным воздействием на кожу рук;
- в период рецидива следует избегать солнечного света. В период ремиссии легкий загар на руках и ногах приветствуется;
- недопустимы контакты кожи рук со средствами бытовой химии;
- нередко высыпания на руках появляются вследствие аллергенного воздействия украшений из металла — колец, браслетов.
Специальная диета при экземе предусматривает полное исключение из рациона продуктов, провоцирующих воспалительные процессы на коже.
К таким продуктам относятся: алкоголь, шоколад, все виды цитрусовых, красные яблоки и клубника, а также орехи.
Фото:
Коррекции подлежит и способ приготовления блюд — продукты, приготовленные методом жарки или копчения, употреблять не рекомендуется, особенно если у пациента наблюдаются проблемы с функциональностью ЖКТ.
Основой рациона должны стать каши из злаковых, тушеные или сваренные на пару овощи, тушеное или сваренное на пару мясо без жира, зеленые яблоки.
Разновидность дерматита у детей и у взрослых
У детей до двух лет основная причина появления симптомов описываемого заболевания связана с пищевой аллергией. Развиваться она может по разным причинам. Иногда виновата мама, которая не соблюдает принципов питания при кормлении грудью. У искусственников главным фактором-провокатором дерматита становится неправильный выбор молочной смеси. У многих сегодня присутствует врожденная предрасположенность к аллергическим реакциям. Она может быть связана в этом возрасте с непереносимостью лактозы. Спровоцировать появление характерной клинической картины способен и первый прикорм.
В этом возрасте мокнутие формируется на поверхности лица, на разгибательных поверхностях рук или ног. Очень редко очаги расползаются по телу. При отсутствии лечения воспаленная кожа трескается, формируются постоянно сочащиеся язвы, которые по мере подсыхания затягиваются корочкой.
Начиная с трех и до двенадцати лет, очаги поражения появляются, в основном, на шее, на локтевой и в подколенной области, на тыльной стороне кистей. Кожа предварительно краснеет и отекает, потом на ней появляются папулы, развитие которых заканчивается образованием мокнущих эрозий. Кожа утолщается и трескается. Элементы сыпи держатся долго, после на пораженном участке остаются пятна пигментации.
Начиная с подросткового возраста и до завершения пубертатного периода, подобная симптоматика появляется внезапно, и также внезапно исчезает даже без предпринятого лечения. При обострении очаги поражения формируются в местах естественных складок, и уже оттуда расползаются по всему телу. После восемнадцати лет дерматит развивается по тому же сценарию, что и у детей до двух лет.
У взрослого пациента заболевание проявляет себя в виде эритемы, покрытой везикулярной сыпью. При вскрытии ее элементов образуются эрозии мокнущего характера.
Диагностика
Диагностика начинается с осмотра пациента врачом. Ему необходимо отделить атопический дерматит от других аллергических дерматитов, а также от дерматитов неаллергической природы.
Для диагностических целей врачами определен набор основных и вспомогательных проявлений атопического дерматита.
Основные признаки:
- Определенные зоны поражения – сгибательные поверхности суставов, лицо, шея, пальцы, лопатки, плечи;
- Хроническое течение с рецидивами;
- Наличие больных в семейном анамнезе;
- Зуд.
Вспомогательные признаки:
- Раннее начало заболевания (до 2 лет);
- Пятнистые и папулезные высыпания, покрытые чешуйками;
- Повышенное содержание в крови антител IgE;
- Частые риниты и конъюнктивиты, отеки Квинке;
- Частые инфекционные поражения кожи;
- Отчетливо выраженный рисунок кожи подошв и ладоней;
- Беловатые пятна на лице и плечах;
- Чрезмерная сухость кожи;
- Повышенное потоотделение;
- Шелушение и зуд после ванны (у детей до 2 лет).
- Темные круги вокруг глаз
Для постановки диагноза «атопический дерматит» необходимо, чтобы у больного присутствовало не менее 3 основных признаков и не менее 3 вспомогательных.
При анализе крови определяются эозинофилия, снижение количества T-лимфоцитов, увеличение количества В-лимфоцитов.
Также при диагностике могут проводиться кожные скарификационные тесты на аллергены, берутся анализы мочи и кала.
Мокнущий дерматит очень напоминает экзему (хроническое воспаление кожи). Отличается он только тем, что:
- пораженные участки – отечны;
- на них появляются более красные пятна и пузырьки;
- пузырьки могут быть сразу заполнены гноем;
- в воспаленных очагах появляются трещины различной глубины.
Эти различия не всегда видны невооруженным глазом, поэтому, для назначения правильного лечения мокнущего дерматита нужна профессиональная диагностика. Ее проводит врач-дерматолог на основании визуального осмотра и проведения кожных проб пораженных участков.
Диагностика мокнущего дерматита
Патология диагностируется по внешним проявлениям. Врач на первом осмотре тщательно собирает и анализирует жалобы пациента, расспрашивает о режиме питания, об образе жизни больного. В первую очередь он должен определить, что развивается: мокнущий дерматит или экзема. Для определения используется следующая таблица диагностических критериев.
| Мокнущий дерматит | Экзема |
| Образуется в глубоких слоях кожи | Поверхностное повреждение |
| Существенный отек | Легкое покраснение кожи |
| Наличие гнойного отделяемого и сукровицы | Наличие серозных колодцев, из которых постоянно вытекает жидкость |
| Появление сыпи с папулами и везикулами | Папулезная сыпь |
| Утолщение воспаленной кожи | Образование шелушения и корок |
| Появление глубоких трещин |
Как лечить мокнущий дерматит
Для облегчения состояния больного применяется терапия, которая предполагает:
- соблюдение диеты;
- обработку участков пораженной кожи;
- пероральный прием лекарственных препаратов;
- гигиена тела;
- профилактика обострения.
Если от дерматита страдает младенец, находящийся на грудном вскармливании, матери рекомендуют убрать из рациона мясные, куриные и рыбные бульоны, острые блюда, лук и чеснок. Полезно до минимума сократить употребление сладкого и мучного (хлеба, макаронных изделий, сдобу).
Больным детям, начиная с года, и взрослым пациентам медики рекомендуют придерживаться гипоаллергенной диеты. Она предполагает исключение из рациона потенциальных пищевых аллергенов. Таковыми является шоколад, продукция, в составе которой есть какао-порошок, фрукты и овощи с красной, желтой, оранжевой шкуркой, копченые деликатесы, пряности. Для улучшения работы желудочно-кишечного тракта полезно есть кисломолочные продукты, отварной рис, зеленые яблоки и груши, нежирное отварное или запеченное в духовке мясо.
При отсутствии терапевтического эффекта после изменения режима питания больным выписываются:
- антигистаминные средства вроде «Кларитина», «Тавегила», «Телфаста»;
- пробиотики («Линекс», «Пробиформ»);
- седативные препараты (настойки валерианы или пустырника);
- системные энзимы;
- иммуномодуляторы;
- мембраностабилизаторы.
Для обработки кожи на пораженном участке применяются глюкокортикостероиды (мази «Элоком», «Адвантан»). Они помогают за очень короткие сроки снимать отечность, устранять воспаление и купировать зуд.
Если мокнущий дерматит имеет бактериальную природу, используются анилиновые красители («Фукорцил», бриллиантовая зелень), мази с антибактериальным действием. Хорошо помогают комбинированные средства, в составе которых есть гормоны и противовоспалительные компоненты. В случае присутствия признаков нагноение мазать пораженные участки нужно кремами «Тридерм», «Целестодерм». Для дезинфекции трещин лучше всего подходит цинковая мазь.
Если причиной развития патологии стала грибковая инфекция, в терапевтическую схему дополнительно включаются системные антимикотики и мази, обладающие противогрибковым эффектом. Выбор препаратов осуществляется на основе результатов бактериологического посева.
Народные средства от мокнущего дерматита
Из народных средств при лечении мокнущего дерматита чаще всего применяются:
- отвары из коры дуба;
- ромашковые настои;
- средства на основе чистотела.
Хорошим подсушивающим эффектом обладает крепкий отвар, приготовленный из всех частей чистотела (листьев, стеблей, корней). Предварительно растение измельчается ножом, получившаяся масса заливается холодной водой (на два стакана сырья два литра жидкости). Средство под закрытой крышкой проваривается на медленном огне в течение десяти минут, а потом настаивается три часа. После процеживается, затем используется для примочек.
Профилактика болезни
Чтобы исключить возможность появления повторного рецидива своим больным медики рекомендуют:
- Тщательно соблюдать правила гигиены.
- Стараться избегать нервных потрясений.
- Правильно питаться, придерживаться гипоаллергенной диеты.
- Исключать прямой контакт с агентами, способными спровоцировать аллергию.
- Своевременно лечить заболевания органов пищеварения.
- При появлении первых признаков мокнущего дерматита отказываться от самолечения и обращаться за помощью к врачу-дерматологу.
Только быстрое устранение проявлений заболевания и полное его излечение гарантирует выздоровление. Если патология приобретает хроническую форму, то во время ремиссии важно проводить терапию, позволяющую укреплять иммунитет. Чтобы предотвратить рождение ребенка с генетической предрасположенностью к мокнущему дерматиту, женщина, вынашивающая малыша, должна бросать вредные привычки, сводить к минимуму прием лекарственных препаратов, правильно питаться.
Кожа выступает защитным барьером от внешних воздействий, участвует в терморегуляции, обменных и других процессах, является самым большим по площади органом. «Неполадки» в работе организма, в первую очередь отражаются на состоянии кожи. Нарушение в функционировании иммунной системы, обменных процессов часто сопровождается развитием различных форм воспаления эпидермиса. Мокнущий дерматит — один из наиболее неприятных форм проявления болезни.
Как и другие типы патологического процесса, характеризуется болезненными высыпаниями на коже. Поражение быстро прогрессирует и спустя короткий период на месте высыпаний наблюдаются пузырьки с жидкостью. Заболевание не имеет ограничений по возрасту, с одинаковой частотой встречается у детей и взрослых. О дерматитах у детей можно узнать тут.
Спровоцировать “мокрый” дерматит могут следующие причины и факторы:
- Нарушение функционирования органов пищеварительной системы, заболевания ЖКТ. Результатом таких процессов является недостаточность переваривания употребляемой пищи, что приводит к минимальному усвоению полезных микроэлементов. Дефицит витаминов может приводить к развитию воспаления со стороны кожного покрова, в частности, мокнущего.
- Повышенная чувствительность на определенные продукты, вещества. Это состояние, при котором иммунная система человеческого организма реагирует на нормальные раздражители преувеличенной защитной реакцией. Спровоцировать аллергию способны: пыльца, пыль, пылевые клещи, продукты сальных желез домашних животных, препараты, продукты питания и другое.
- Дисбаланс со стороны нервной системы. Длительное пребывание в стрессовых ситуациях, депрессиях становится провоцирующим фактором в развитии болезни.
- Дисфункция печени и почек. Органы выступают в роли своеобразного фильтра. Печень участвует в обработке, детоксикации и выводе потенциально вредных веществ и продуктов обмена. Развитие печеночной недостаточности приводит к скоплению токсинов в организме, что может выражаться в виде дерматозной реакции.
- Наличие патогенной микрофлоры в роговом слое эпидермиса. Присутствие бактерий часто становится причиной дерматита у детей грудного возраста.
- Неадекватное питание, ухудшение иммунитета. Недостаточное количество употребления питательных веществ, особенно дефицит белка и витаминов, оказывает неблагоприятное воздействие на функционирование иммунной системы. Острый дефицит селена — важного антиоксиданта, также приводит к снижению защитных функций иммунитета и повышению риска дерматозных поражений.
Ортопедический
Понятие ортопедического дерматита редко применяется в медицинской практике. По сути, это совокупность симптомов атопического дерматита. Главное отличие данной формы заболевания – все проявления спровоцированы скрытыми заболеваниями позвоночника. Если все проведенные обследования не указывают на наличие патологий, для уточнения диагноза рекомендуется проконсультироваться с ортопедом.
Теперь вы знаете все о разновидностях дерматита у детей. И понимает, как важно вовремя распознать болезнь и приступить к лечению.
Смотрите видео доктора Комаровского:
Диагностика и симптомы
Клиническая картина зависит от возраста пациента и определяется следующей градацией:
- Дети до 3 лет. На коже ребенка наблюдаются мокнущие воспаления, через время покрывающиеся коркой. Клиника не столь обширна, основная локализация — локти, колени и запястья.
- Дети 3-12 лет. Воспалительная реакция локализуется на ладонях, шее, сгибах рук и ног. Имеется зудящая, красная сыпь, отечность, утолщение эпителия. Изредка воспаление переходит на лицо.
У больных в возрасте 3-12 лет сыпь всегда мокнущего типа, сложно поддается лечению, после терапии оставляет кожные дефекты в виде темных пятен.
- Подростковый дерматит (12-18 лет). Клиническая картина характерна для пациентов предыдущей возрастной группы, но имеется определенное отличие — заболевание склонно к внезапному появлению и быстрому исчезновению. Обострение болезни стремительное, может быть затронут каждый элемент тела, включая колени, запястья, пах, шею, грудь, пальцы ног.
- Взрослый и пожилой возраст. Наблюдаются высыпания в подмышечных впадинах и шее. Покраснение выраженное, сопровождается образованием везикул, наполненных серозным экссудатом.
Диагноз обычно определяется дерматологом, аллергологом или педиатром, может быть выставлен на основании клинической картины и внешних признаков. Семейный анамнез также имеет значение, поскольку на развитие аллергии оказывает существенное влияние генетика. Специфические маркеры болезни отсутствуют. Проводится лабораторный анализ крови для определения проаллергических IgE-антител и эозинофилов (вид лейкоцитов). При мокнущем дерматите показатели обоих анализов завышены. Конкретные аллергены можно найти с помощью кожных тестов, выполняются квалифицированным врачом.
Важно проведение дифференциальной диагностики с другими типами дерматозных поражений.
Симптомы
У ребенка и взрослого болезнь будет иметь несколько различающиеся симптомы, поэтому их рассматривают отдельно.
Мокнущий дерматит у грудничков и детей до 3 лет проявляется образованием покраснений, на месте которых вскоре возникают мокнущие язвы, и из них выделяется прозрачная жидкость. Затем эти зоны покрываются корочками. Локализуются воспаленные участки на щеках и за ушами, на локтях и коленях. Очень редко поражение кожи затрагивает туловище.
У детей 3-12 лет болезнь характеризуется появлением отека и покраснения в области шеи, тыльной стороны кистей, на локтях и под коленями. На месте покраснений вскоре появляются отдельные более красные участки, пузыри, которые, вскрываясь, образуют блестящие розоватые «островки» — эрозии. Потом области воспаления трескаются и становятся болезненными, из трещин выделяется прозрачная жидкость.
Пораженные участки сильно зудят. Ребенок расчесывает их, в результате заносит сюда инфекцию, и вместо сукровицы из трещин начинает выделяться гной. О заживлении воспаления говорит появление корочек и уменьшение красноты. Там, где были очаги мокнущего дерматита, остаются более темные, чем окружающая кожа, пятна.
У подростков 12-18 лет проявления мокнущего воспаления кожи ненамного отличаются от описанного ранее. Отличие в том, что пораженные участки могут спонтанно исчезнуть, или так же внезапно разрастись.
Мокнущий дерматит на теле взрослого выглядит как участки покраснения и припухлости, на которых вскоре появляются пузырьки, сменяющиеся затем гладкими и сочащимися эрозиями, трещинами и корочками. Излюбленные места воспалений: естественные складки тела, сгибы суставов, тыльные поверхности кистей и стоп.
Основной симптом заболевания – зуд кожи, который характерен для любых стадий заболевания (младенческой, детской и взрослой). Зуд наблюдается как при острой, так и при хронической форме болезни, может проявляться даже при отсутствии прочих симптомов, усиливается в вечернее и ночное время. От зуда трудно избавиться даже с помощью лекарств, он может приводить к бессоннице и стрессу.
По симптоматике младенческая, детская и взрослая фазы атопического дерматита имеют некоторые отличия. В младенчестве преобладает экссудативная форма дерматита. Эритемы имеют ярко-красный цвет. На фоне эритем возникают везикулы. Высыпания концентрируются на коже лица, волосистой части головы, конечностей, ягодиц. Распространены мокнущие образования на коже. Младенческая стадия заканчивается выздоровлением к 2 годам (у 50% больных) или переходит в детскую.
В детском возрасте экссудативность уменьшается, образования становятся менее яркого цвета. Появляется сезонность обострений дерматита.
У взрослых пациентов эритемы имеют бледно-розовый оттенок. Высыпания имеют папулезный характер. Локализация кожных образований – преимущественно на сгибах суставов, на шее и лице. Кожа становится сухой и шелушащейся.
При обострении дерматита появляются покраснение кожи (эритема), мелкие пузырьки с серозным содержимым (везикулы), эрозии, корочки, шелушение кожи. При ремиссии проявления заболевания исчезают частично или полностью. При клиническом выздоровлении наблюдается отсутствие симптомов в течение более 3 лет.
Для хронической фазы дерматита характерны следующие признаки: утолщение кожи, выраженность кожного рисунка, трещины на подошвах и ладонях, усиление пигментации кожи век. Могут также наблюдаться симптомы:
- Моргана (глубокие морщины на нижних веках),
- «меховой шапки» (поредение волос на затылке),
- полированных ногтей (из-за постоянного расчесывания кожи),
- «зимней стопы» (трещины, покраснение и шелушение кожи подошв).
Лечение
Воспалительные процессы успешно устраняются некоторыми группами лекарств. Часто используются стероидные средства, аналоги кортизола. Они ингибируют аллергические процессы, а также значительно уменьшают кожный зуд. Кортикостероиды — мощное средство терапии мокнущего дерматита, в частности при использовании в виде мазей. Они подавляют реакцию иммунитета (следовательно, аллергическую реакцию) на коже, обладают быстрым терапевтическим эффектом. О других мазях при дерматите вы узнаете в этой статье.
После прекращения использования кортикостероидов возможно появление рецидива заболевания, поэтому применяются исключительно в соответствии с решением лечащего дерматолога.
Назначается пациенту соблюдение диеты с исключением продуктов с повышенной аллергической способностью, подробности здесь. При дерматитах, вызванных стрессами, дополнительно вводится курс седативных средств.
Назначаются антигистаминные препараты для перорального и местного применения. Их название происходит от способности блокировать соединение, известного как гистамин, выделяемого из определенных клеток после контакта с аллергеном. Блокирование гистамина также подавляет всю аллергическую реакцию.
Также существуют современные иммуномодулирующие виды терапии. Лечение состоит из применения специальных препаратов для снятия гиперчувствительности иммунной системы и предотвращения возникновения аллергических реакций.
В комплексе с медикаментозными средствами рекомендуется прохождения курса физиотерапевтических процедур: магнитолечение, фонофорез, лазерное воздействие.
Лечение заболевания
Многие пациенты уверены, что избавиться от мокнущего дерматита невозможно. Это неверно. Опытные специалисты подходят к выбору методов лечения индивидуально. Не существует одинакового подхода. Для каждого пациента составляется индивидуальный план лечения с учетом результатов обследования и тяжести протекания болезни. При строгом соблюдении всех рекомендаций врача можно добиться положительного результата и не допустить перехода мокнущего дерматита в хроническую форму.
Лечение болезни должно быть комплексным и объединять несколько методов.
В острый период терапия направлена на улучшение общего состояния пациента, снижение кожного зуда. В этих целях используются антигистаминные препараты, негормональные мази и гели от дерматита.
Чем мазать поражения кожи для заживления расчесов, мокрых язвочек и трещин, можно узнать у лечащего врача. Мази, содержащие гормоны, улучшают состояние кожи за короткое время, эффективно устраняют отечность и покраснение, но их длительное использование нежелательно, поскольку препараты вызывают быстрое привыкание и снижают лечебный эффект.
Лечение заболевание включает использование седативных препаратов на растительной основе, которые помогают стабилизировать эмоциональное состояние пациента и снять нервное напряжение.
Для предотвращения развития вторичной инфекции при аллергическом дерматите совместно с антибиотиками назначают анилиновые красители. Хорошо зарекомендовали себя такие комбинированные средства, как Тридерм и Пимафукорт, при атопическом дерматите у детей и взрослых.
При атопическом дерматите рекомендовано использование примочек с раствором фурацилина, который помогает подсушить кожные покровы и подготовить их для использования мазей и кремов.
Для обработки глубоких трещин используется раствор метиленового синего и фукорцина, для их заживления подходит цинковая мазь и Депантенол.
Комплексная терапия, кроме медикаментозного лечения, включает строгое соблюдение лечебной диеты. Питание должно включать гипоаллергенные продукты: нежирное мясо, молоко и кефир, свежие овощи и фрукты, зелень. Следует исключить из рациона питания жареную и острую пищу, яйца, цитрусовые, сахар и соль, ограничить употребление чая и кофе, которые можно заменить травяными сборами.
В целях укрепления защитных сил организма назначается использование комплексов витаминов и минеральных элементов.
Перечень мазей и кремов, назначаемых при дерматите
Корстикостероиды
Гормональные препараты синтетического происхождения подобные гормону кортизолу. При терапии мокнущего дерматита могут назначать следующие лекарственные средства для местного использования (крем, гели):
- Преднизолон;
- Адвантан;
- Гидрокортизон;
- Акридерм;
- Белодерм;
- Дипросалик;
- Симбикорт;
- Тримистин.
Дегтярная мазь
Выпускается с добавлением серы, является комбинированным средством для наружного использования. Обладает противомикробным, противовоспалительным эффектом. Снижает выраженность зуда, ускоряет выздоровление.
Нафталановая мазь
Используется в качестве местного анестезирующего препарата. Положительно влияет на регенерирующие способности эпидермиса, снимает воспаление, отечность, красноту. Мазать согласно указаниям в инструкции.
Противоаллергические
Чаще антигистаминные мази назначаются детям при дерматите. Их фармацевтическое действие направлено на ликвидацию зуда, воспалительной реакции, покраснения, ускорение эпителизации. Наиболее популярные:
Антигистаминные гормонального ряда:
Противоаллергические с бактериостатическим компонентом:
Профилактика
Для снижения рисков развития болезни, необходимо придерживаться ряда рекомендаций дерматолога:
- Соблюдение личной гигиены, ежедневные водные процедуры.
- Снизить к минимуму пребывание в стрессовых ситуациях.
- Своевременно проводить терапию, возникших заболеваний.
- Исключить контакты с аллергенами, контролировать режим питания.
Своевременное обращение за медицинской помощью, при первых признаках дерматита, позволит избежать перехода заболевания в хроническую форму. Если же болезнь, такую форму приняла, то пациенту понадобиться регулярно, следить за работой иммунной системы, укреплять ее, принимать иммунномудулирующие препараты.