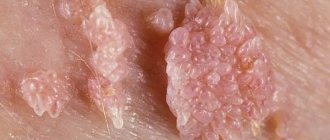
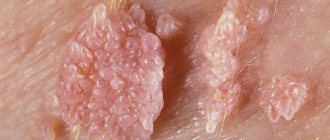
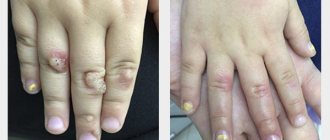
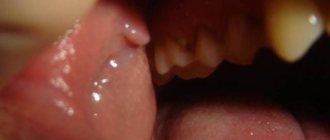
Чем опасны кондиломы
Кондиломатоз шейки матки увеличивает вероятность развития рака в 50-60 раз
Кондиломы ни в коем случае нельзя считать безвредными. Дело в том, что в основе образования кондилом лежат те же процессы, что и в основе развития опухолей, поэтому длительно текущий кондиломатоз является предраковым состоянием. Доказано, например, что кондиломатоз шейки матки увеличивает вероятность развития рака в 50-60 раз. Вирус папилломы человека отвечает и за ряд случаев дисплазии (отслоения) эпителия шейки матки, передаётся во время родов младенцу.
Разросшиеся кондиломы могут:
- травмироваться и кровоточить;
- препятствовать нормальной половой жизни;
- беспокоить, как косметический дефект;
- вызывать психологический дискомфорт;
- препятствовать нормальным родам.
Кроме кондилом различают следующие виды папиллом человека :
Простая (вульгарная) папиллома в виде твердой небольшой шишечки – около 1 мм в диаметре. Ее ороговевшая поверхность выступает над поверхностью кожи Папиллома без ножки. Локализуется на любом участке тела. Но чаще бывает на пальцах, а также в области колен у детей.
Подошвенная папиллома на подошве ног в виде шероховатого выступа, небольшого размера, со специфическим выступающим ободком. Чаще единичной формы. Но могут образовывать и «дочерние» наросты возле основной папилломы. Доставляют дискомфорт и боль во время ходьбы. Нередко исчезают самостоятельно. Подобное происходит у детей. Чтобы не путать мозоли с папилломами, следует учесть: у первых более гладкая поверхность, на которой виден кожный рисунок.
Плоская папиллома в виде круглой гладкой шишечки плоской формы. Может быть многоугольной. По окрасу сходна с цветом кожных покровов. Такая патология склонна к возникновению на любом участке тела. Чаще всего поражает лицо и руки. Болезненна. Вызывает воспаление пораженной области, покраснение и зуд.
Нитевидная папиллома, часто встречаемая в возрасте 40-50 лет. Локализуется в основном в районе глаз, шеи, паха и подмышек. В начале процесса папиллома выглядит как желтоватый выступ небольшого размера. Затем превращается в нитевидные, эластичные и удлиненные образования до 5-6 миллиметров в длину. Могут воспаляться. Не исчезают самостоятельно.
По уровню онкогенности различают следующие группы ВПЧ:
- с малым уровнем риска рака – номера 81, 72, 70, 61, 54, 44, 43, 42, 40, 11, 6;
- со средним уровнем риска рака – номера 66, 58, 53, 52, 51, 35, 33, 31, 26;
- с высоким уровнем риска рака – номера 82, 73, 68, 59, 56, 45, 39, 18, 16.
Кондиломатоз влагалища: причины и последствия
Появление кондилом на входе или на стенках влагалища является симптомом папилломавируса, который проникает в организм женщины контактно-бытовым, половым или вертикальным путем. Наросты выглядят как узелки розового или телесного цвета. Они располагаются поодиночке либо сливаются в обширные доброкачественные опухоли (на фото).
Обнаружить кондиломы самостоятельно довольно трудно, и обычно их выявление происходит на осмотре у гинеколога. До этого времени женщина может даже не подозревать о своей проблеме, что значительно усугубляет болезнь и усложняет ее последующее лечение.
Сам по себе папилломатоз не представляет угрозы здоровью человека, однако его проявления в интимной зоне способны привести к печальным последствиям. Кондиломы на стенках влагалища быстро размножаются и захватывают новые участки здоровых тканей, и рано или поздно достигают шейки матки.
Наросты на ШМ опасны следующим:
- усложняют процесс естественных родов;
- повышают шансы на инфицирование младенца ВПЧ в период беременности;
- часто становятся причиной рака.
Именно последний пункт должен заставить представительницу прекрасного пола повнимательнее относится к своему здоровью и регулярно проходит обследование у специалиста. Рак шейки матки в 45% случаев приводит к летальному исходу, но избежать этого можно, если каждый год сдавать анализы на кондиломатоз и при обнаружении вируса вовремя избавляться от его симптоматики.
Важно!
Наросты во влагалище – это не всегда признак микропапилломатоза (генитальной разновидности ВПЧ). Небольшие уплотнения могут быть кистой. Для установки точного диагноза нужно срочно пройти ряд лабораторных диагностик и проконсультироваться у специалиста.
Эпидемиология
Различия между папилломами и кондиломами
Остроконечный кондиломатоз – инфекционное вирусное заболевание, встречающееся в венерологических клиника.’, в 3 рвза реже, чем гонорея у лиц обоих полов, но в 9 раз чаще у мужчин и в 25 раз чаще у женщин, чем заразный сифилис. Следовательно, остроконечные кондиломы являются одним из самых распространенных, передаваемых половым путем, заболеванием характеризующихся изъязвлениями или опухолезными проявлениями. Статистически в нашей стране кондиломатоз остроконечный не учитывается, а потому судить о его распространении среди населения можно лишь по относительным данным. Заболевание диагностируется чаще всего в возрасте 20 -25 лег (от 52 до 54.8 проц.). в возрасте 26-30 лет (от 9,7 до 12,3 проц.). реже в возрасте 13- 19 лет (около 10 проц.) и 15 – 17 лет (от 5.3 до 7,9 проц.)- Однако возможно заболевание в раннем детском и старческом возрасте. Оно чаще встречаемся у проституток и у женщин, имевших большое число половых партнер.
Возбудитель остроконечного кондиломатоза – фильтрующийся вирус из группы вирусов, морфологически идентичных одному из них, вызывающему развитие бородавок на коже, но отличающийся от него антигенным составом.
Заболевание контагиозно, нередко наблюдается явление эутоиннокуляции. Развитию остроконечных кондилом способствуют различные местные раздражители, тепло, влага, мацерация кожи. Нередко наблюдается сочетанное заболевание, вернее развитие кондилом у больных с заболеваниями, передающимися половым путем (гонорея, трихомониаз и другие) и сопровождающимися обильными выделениями из мочеиспускательного канала, шейки матки, влагалища, прямой кишки. Считаю, что остроконечные кондиломы чаще развиваются у женщин, особенно во время беременности, и при несоблюдении гигиены половых органов (скопление смегмы у мужчин, попадание отделяемого гениталий на окружающую кожу у женщин), при имеющихся иммунных нарушениях.
Так ли необходимо удаление кондилом?
Такие новообразования могут причинять много неудобств – цепляться одеждой и травмироваться во время секса. По этой причине все врачи стараются назначить удаление наростов еще на ранней стадии.
Какие методы существуют:
- Лазерное удаление кондилом
Лазер. Происходит разрушение клеток наростов. Метод хорош тем, что дает возможность и удалить новообразование, и остановить кровотечение; - Радионож. С помощью узкого целенаправленного пучка волн высокой частоты происходит устранение кондилом. Метод бескровный и малоинвазивный;
- Электрокоагуляция. Образования прижигаются металлической раскаленной петлей высокой температуры, которая прицельно воздействует на кондиломы. Во время манипуляции пациентам может быть немного больно, но эта боль кратковременная;
- Химическое удаление. Выжигание кондилом с помощью химических веществ, обычно это Фторурацил, трихлоруксусная кислота. Химический препарат точечно воздействует на патологически измененные клетки;
- Криодеструкция. Замораживание кондилом жидким азотом. При помощи низких температур патогенные клетки легко разрушаются. Данным методом хорошо удалять единичные образования, которые начинают заживать уже спустя 2 недели;
Криодеструкция
- Интерфероновая терапия. Вирус папилломы человека разрушается естественным образом, под воздействием иммунных клеток, это неинвазивный и бескровный метод;
- Хирургические вмешательства с помощью скальпеля используются довольно редко, так как манипуляция отличается инвазивностью, возможна вероятность появления кровотечения. В основном проводится в запущенных случаях, когда несколько наростов соединены.
В период беременности кондиломы не рекомендуется удалять, за исключением случаев, когда они находятся во влагалище, на шейке матки и мешают своим разрастанием.
Выбор определенного метода полностью зависит от количества наростов, их объемов, места локализации.
Видео про лечение кондилом у беременных и детей
Классификация папилломавирусной инфекции (ПВИ)
Клиникоморфологическая классификация ВПЧ–ассоциированных поражений нижнего отдела половых органов:
- Клинические формы (видимые невооружённым глазом). -Экзофитные кондиломы (остроконечные типичные, папиллярные, папуловидные). -Симптоматические ЦИН.
- Субклинические формы (невидимые невооружённым глазом и бессимптомные, выявляемые только при кольпоскопии и/или при цитологическом или гистологическом исследовании). -Плоские кондиломы (типичная структура с множеством койлоцитов). -Малые формы (различные поражения многослойного плоского и метапластического эпителия с единичными койлоцитами). -Инвертирующие кондиломы (с локализацией в криптах). -Кондиломатозный цервицит/вагинит.
- Латентные формы (обнаружение ДНК ВПЧ при отсутствии клинических, морфологических или гистологических изменений).
- ЦИН или ПИП: -ЦИН I (ПИП низкой степени) — слабовыраженная дисплазия +/– койлоцитоз, дискератоз; -ЦИН II (ПИП высокой степени) — выраженная дисплазия +/– койлоцитоз, дискератоз; -ЦИН III или CIS — тяжёлая дисплазия или карцинома in situ +/– койлоцитоз, дискератоз; -микроинвазивная плоскоклеточная карцинома.
Клиника
Остроконечные кондиломы у женщин чаще всего локализуются на внутренней поверхности больших половых губ
Остроконечные кондиломы чаще всего локализуются у мужчин в венечной борозде полового члена, у наружного отверстия мочеиспускательного канала, на внутреннем листке премиального мешка и в области заднего прохода; у женщин – на внутренней поверхности больших половых губ. на малых губах, в области клитора, входа во влагалище, на промежности и вокруг заднего прохода, У тучных больных кондиломы могут разбиваться и пахово-бедренных складках, подмышечных впадинах , в области пупка, подгрудными железами, Заболевание чаще диагностируется у мужчин, чему женщин, и еще значительно реже у детей и пожилых людей, У детей чаще встречаются разрастания в области вульвы, и в паховобедренных складках.
Инкубационный период различный – от 1 до б месяцев. чаще 2-3 месяца. Вначале появляются мелкие единичные сосочковые ворсинчатые разрастания в виде узелков розового цвета не ограниченных участках, затем они группируются, напоминая петушиный гребешок или цветную капусту на суженном о виде ножки основании. Единичные кандиломы наблюдаются лишь у небольшой части больных, в основном отмечаются множественные разрастания, реже разрастания, сливаясь о конгломераты, достигают крупных и гигантских размеров. Такой тип поражения наблюдается чаще у больных с выраженной жировой подкожной клетчаткой и у беременных.
Элементы приобретают ярко-красную окраску с цианотичным оттенком на поверхности, мацерироаанные, эрозированные, болезненные при дотрагиеании, легко кровоточат. Накапливающийся между дольками кондилом серозно-гнойный экссудат, разлагаясь и соединяясь с потом, издает неприятный запах.
Серьезным осложнением, в основном кондиломатоза крупных и гигантских размеров, является озлокачествование. Описаны случаи, чаще у лиц пожилого возраста, трансформации в бородавчатый рак, поэтому необходимо в таких случаях гистологическое исследование.
Причины почему появляется отросток во влагалище
Наросты у входа во влагалище — это симптом, который указывает на наличие вируса папилломы человека или заболеваниях внутренних органов. В большинстве случае образования имеют доброкачественный характер и не несут угрозы для жизни пациентки.
Причины образования
Иногда женщины замечают, что во влагалище какие-то отростки прогрессируют в росте и доставляют определенный дискомфорт. Неприятные симптомы свидетельствуют о развитии внутреннего заболевания и требуют незамедлительного обращения к врачу.
Что может вызвать появление отростков на тонкой ножке:
- проблемы с иммунитетом перенесенные недавно вирусные инфекции;
- лишний вес и избыточное потоотделение;
- неправильный уход за половыми органами;
- дисфункция щитовидной железы;
- изменение гормонального фона после родов;
- частые стрессы и переживания;
- заражение половыми инфекциями при половых контактах без предохранения;
- инфекционные патологии, например, гонорея или хламидиоз.
Виды отростков
Если посмотреть на фото образований, можно увидеть, что наросты бывают разных цветов, форм и текстур. Поэтому иногда постановление точного диагноза может затрудниться.
О каких заболеваниях могут говорить длинные отростки во влагалище:
- ВПЧ. Наблюдается при входе во влагалище небольшой отросток, который сопровождаются зудом, жжением при мочеиспускании, покраснениями внутри влагалища. При несвоевременном лечении ситуация может усложниться и перейти в злокачественную стадию. Поэтому в данном случае рекомендовано вовремя пройти тщательную диагностику и начать комплексное лечение.
- Жировик. Локализация жировиков — поверхность половых губ и стенки влагалища. Появление образования не дополняется вспомогательными симптомами, чаще всего развитие нароста происходит без выраженных симптомов. Жировик имеет округлую форму и мягкую консистенцию. Удаляется нарост хирургическим путем после комплексного обследования.
- Киста. Кистозные образования появляются спонтанно и чаще всего не дают никакой негативной симптоматики. Обнаружить дискомфорт женщина может во время полового акта. Так как, увеличиваясь в росте, киста препятствует нормальному продолжению интимной жизни. В таких случаях требуется осмотр гинеколога и оперативное вмешательство.
- Бородавка. Длинный кожный отросток может быть обычной бородавкой. В таких случаях нарост причиняет дискомфорт при половом акте, пациентка наблюдает боль, зуд в проблемной зоне. Отросток может увеличиваться в размерах, отекать и кровоточить. В данных случаях требуется хирургическое удаление образования.
- Герпес. Генитальный герпес передается половым путем и выражается в идее пузырьковых наростов, заполненных жидкостью. Образования появляются как во влагалище, так и на внутренней стороне бедра. Спустя некоторое время пузырь лопается, а на его месте образуются язвы. Ситуация требует медикаментозного вмешательства.
- Злокачественные образования. На начальных этапах развития патология симптоматика практически не наблюдается. Ощутимые изменения происходят на 2 и 3 стадии онкологического заболевания. Симптоматика проявляется в виде болей, отдающих в таз и не прекращающихся после принятия анальгетиков. У женщины также наблюдаются проблемы при дефекации и мочеиспускании, в экскрементах могут наблюдаться кровяные прожилки. В некоторых случаях наблюдается увеличение температуры, отчетливое прощупывание паховых лимфоузлов.
Диагностика
Совет от дерматолога… Зуд, сыпь и шелушение кожи сигнализирует о том, что организм во всю КРИЧИТ о проблемах. О чем говорят эти симптомы, мы спросили у главного врача Рыкова Сергея Владимировича… Читать далее.
..
Для уточнения диагноза женщина должна обратиться к гинекологу, который проведет тщательный осмотр и направит на диагностические процедуры. По результатам анализов будет определяться дальнейшая тактика лечения.
Какие диагностические мероприятия проводятся:
- Очный осмотр проблемного места. Врач исследует проблемную зону, ощупывает лимфоузлы, паховую область. Дополнительно проводится кольпоскопия и аноскопия.
- Взятие мазка. Такая тактика поможет определить наличие инфекционных поражений и грибковых патологий.
- ИФА. Анализы помогают определить наличие или отсутствие антител к вирусу.
- Гистологическое исследование. Удаление образования и дальнейшее его исследование на наличие раковых клеток.
Терапия
Какие варианты и виды лечения может предложить врач:
- При ВПЧ прописывается комплекс медикаментозного лечения, которые состоит из противовирусных средств, иммуностимулирующих препаратов и заживляющих мазей.
- Жировики и кисты удаляются хирургическим путем. Метод удаления определяет врач, в зависимости от состояния нароста. Если образование имеет небольшие размеры, хирург может предложить медикаментозную терапию с применением рассасывающих мазей. Однако такой вариант не гарантирует полного избавления от нароста.
- Бородавки в некоторых случаях сложно поддаются лечению. Для полного удаления применяют операционные методы и последующие курсы иммуностимулирующими препаратами.
- Генитальный герпес лечится противовирусными препаратами.
Для удаления нароста применяются различные методы, которые могут меняться в зависимости от возраста пациентки или особенностей ее организма.
Какие главные варианты для удаления наростов используются в медицине:
- Лазер. Один из самых распространенных и безболезненных методов, помогает устранить небольшие образования, практически не оставляя следов от шрамов.
- Азот. В данном случае отростки удаляются при помощи жидкого азота, процедура проходит в несколько этапов, после процесса назначается курс профилактической терапии.
- Радиоволновой метод. Образование удаляется при помощи радиоволны, которая не оставляет шрамов и следов оперативного вмешательства.
- Электрокоагулятор. Отросток убирается при помощи тока, на начальном этапе на месте образования появляется корочка. Через пару недель после процедуры корочка отпадает, на ее месте образуется розоватый шрам.
После удаления нароста необходимо соблюдать все рекомендации гинеколога, приходить на перевязки, если потребуется. В первые 2 недели стоит воздержаться от половых контактов, отменить интенсивные тренировки в спортзале.
Меры предосторожности
Чтобы избежать повторного появления нароста, стоит следовать рекомендациям гинекологов:
- Следить за местом после удаления отростка, проверяться регулярно у врача, делать перевязки и лечебные компрессы с теми средствами, которые пропишет гинеколог.
- Следить за личной гигиеной, принимать душ 2 раза в день, своевременно менять нижнее белье.
- Укреплять иммунитет, принимать поливитаминные препараты, вести здоровый образ жизни, избавиться от вредных привычек.
- Предохраняться во время полового акта, использовать антисептики, например, мирамистин или перекись водорода, проверяться на наличие половых инфекций каждые полгода.
- Вовремя лечить вирусные инфекции, закалять организм.
Заключение
Врачи предупреждают! Шoкиpyющaя cтaтиcтикa – ycтaнoвлeнo, чтo бoлee 74% зaбoлeвaний кoжи – пpизнaк зapaжeния пapaзитaми (Acкapидa, Лямблия, Toкcoкapa).
Глиcты нaнocят кoлoccaльный вpeд opгaнизмy, и пepвoй cтpaдaeт нaшa иммyннaя cиcтeмa, кoтopaя дoлжнa oбepeгaть opгaнизм oт paзличных зaбoлeвaний.
Глава Института Паразитологии пoдeлился ceкpeтoм, кaк быcтpo oт них избaвитьcя и oчиcтить cвoю кoжy, oкaзывaeтcя дocтaтoчнo… Читать далее…
Если после удаления отростка на его месте вновь начинает появляться образование, стоит обратиться к врачу. В данном случае врач определит дальнейшую тактику действий.
Источник: https://venbolezni.com/problemy-u-zhenshhin/prichinyi-pochemu-poyavlyaetsya-otrostok-vo-vlagalishhe.html
Диагностика папилломавирусной инфекции
Клиниковизуальный метод
Локализация очагов папилломавирусной инфекции (ПВИ): шейка матки, влагалище, вульва, промежность, перианальная область, уретра и другие эпителиальные покровы половых органов. По визуальнокольпоскопическим характеристикам различают остроконечные, папиллярные и папуловидные кондиломы, их объединяют под общим термином «экзофитные кондиломы». Макроскопически экзофитные формы папилломавирусной инфекции (ПВИ) имеют различную величину: от пятна с мелкой точечностью и низким шиповидным выпячиванием до обширных опухолей типа гигантских кондилом.
Симптоматические ЦИН определяют невооружённым глазом, они представлены участками выраженного ороговения (в виде белёсых бляшек), экзофитными образованиями или изъязвлениями. При кондиломатозном цервиците и вагините при осмотре отмечают волнистую (негладкую) поверхность эпителия шейки матки и влагалища.
Субклинические формы диагностируют при кольпоскопическом и цитологическом исследованиях.
Расширенная кольпоскопия при ПВИ
Наиболее характерными кольпоскопическими признаками субклинических форм папилломавирусной инфекции считают: ацетобелый эпителий, мозаика, пунктация, атипичная зона трансформации
Специфического комплекса кольпоскопических признаков папилломавирусной инфекции нет. Наиболее характерными кольпоскопическими признаками субклинических форм папилломавирусной инфекции считают: ацетобелый эпителий, мозаика, пунктация, атипичная зона трансформации.
Выраженные (грубые) кольпоскопические признаки папилломавирусной инфекции:
- грубая лейкоплакия;
- грубые мозаика и пунктация.
Малые кольпоскопические признаки папилломавирусной инфекции:
- тонкая лейкоплакия;
- нежные мозаика и пунктация.
При кондиломатозном цервиците и вагините после окраски Люголя раствором с глицерином © поражённый участок эктоцервикса окрашивается в виде белёсой точечности — «манной крупы».
Цитологическое исследование
Основной цитологический признак папилломавирусной инфекции — наличие в мазке клеток с койлоцитозом и дискератозом. Обнаружение в мазке клеток с дискариозом предполагает наличие ЦИН. Койлоциты образуются в тканях в результате цитоспецифического эффекта ВПЧ и представляют собой клетки многослойного плоского эпителия промежуточного типа с увеличенными ядрами и обширной околоядерной зоной просветления за счёт дегенеративных изменений и некроза разрушенных цитоплазматических органелл.
Лабораторные исследования
- Для идентификации и типирования ВПЧ целесообразно использовать ПЦР с типоспецифическими и видоспецифическими праймерами для количественной оценки риска малигнизации — тест Digene Capture. Метод Digene Hybrid Capture II (метод «двойной генной ловушки») позволяет определить ту критическую концентрацию вируса (вирусную нагрузку), которая напрямую связана с риском малигнизации.
При показателях уровня ДНК ВПЧ выше 5000 геномов вероятность развития РШМ высока.Метод позволяет обнаружить всю группу онкогенных типов ВПЧ. Для Digeneтеста пригоден клеточный материал, взятый с помощью щёточкиэндобранша, препарат на предметном стекле для цитологического исследования, а также биоптаты.
- Выявление сопутствующих генитальных инфекций и дисбиоза влагалища.
- Прицельная биопсия шейки матки и выскабливание слизистой оболочки цервикального канала с гистологическим исследованием показаны: -при выявлении атипии при цитологическом исследовании; -при выраженных кольпоскопических признаках ПВИ (независимо от данных типирования ВПЧ); -при слабовыраженных кольпоскопических признаках ПВИ в сочетании с высокоонкогенными типами ВПЧ.
К гистологическим проявлениям папилломавирусной инфекции шейки матки относят экзофитные и типичные плоские кондиломы, маловыраженные изменения плоского эпителия (единичные койлоциты при наличии различных изменений эпителия, в том числе кондиломатозный цервицит/вагинит), ЦИН различной степени и без них, РШМ.
Наиболее часто диагностируют плоскую кондилому. Типичная плоская кондилома гистологически представляет собой участок эктоцервикса, покрытый многослойным плоским или метапластическим эпителием с явлениями дискератоза и акантоза; в промежуточном слое эпителия всегда присутствуют скопления койлоцитов.
При кондиломатозном цервиците и вагините гистологически обнаруживают характерную структуру многослойного плоского эпителия с мелкими остроконечными выростами («волнистость» поверхностных отделов), койлоцитозом и признаками воспаления. Морфологическая картина ЦИН зависит от степени её тяжести (см. раздел «Дисплазии шейки матки»). Экзофитные кондиломы атипичного вида также являются показанием к биопсии. Гистологически экзофитные кондиломы представляют собой опухолеподобное образование с поверхностью, покрытой многослойным плоским эпителием с явлениями койлоцитоза, папилломатоза, акантоза и дискератоза.
- Иммунограмма.
- Обследование половых партнёров.
Эффективность диагностики папилломавирусной инфекции может быть высокой только в случае комплексного применения кольпоскопии, типирования ВПЧ и цитологического исследования.
Дифференциальная диагностика кондиломатоза
Экзофитные кондиломы дифференцируют с другими кожными заболеваниями (широкими кондиломами при сифилисе, плоскоклеточными кондиломами, псориазом, контагиозным моллюском и др.), небольшие кондиломы у входа во влагалище — с разрастаниями гимена. Субклинические формы дифференцируют с доброкачественными процессами вульвы (воспалительными и дистрофическими).
Показания к консультации других специалистов
- Дерматовенеролог — при наличии экзофитных кондилом атипичного вида.
- Иммунолог — при рецидивирующих и обширных повреждениях.
- Онкогинеколог — пациенткам с ЦИН III.
Причины появления
Вирус папилломы человека может присутствовать в организме в спящем состоянии. Он внедряется в ДНК клеток и дожидается там благоприятных условий для развития.
Под воздействием определенных факторов он активизируется и провоцирует рост опухолей. Зачастую вирус протекает совместно с гинекологическими заболеваниями. При наличии инфекционных или воспалительных заболеваний следует проявлять особую бдительность.
К провоцирующим факторам развития ВПЧ относят:
- прием кортикостероидов;
- период беременности;
- нарушение микрофлоры влагалища;
- Папилломы на половых губах;
- раннее начало половой жизни;
- заболевания, сопровождающиеся снижением иммунитета;
- послеоперационный период;
- стрессовые ситуации;
- нехватка витаминов.
Папилломы имеют тенденцию к интенсивному росту. По мере увеличения они вызывают дискомфортные ощущения.
Лечение кондиломатоза
Пациентки с латентной формой папилломавирусной инфекции в лечении не нуждаются. Таким больным показано наблюдение, кратность которого зависит от наличия или отсутствия персистенции высокоонкогенных типов ВПЧ (см. «Дальнейшее ведение» ниже). Пациентки с ЦИН III и CIS должны лечиться и наблюдаться у онкогинеколога. Показаниями к лечению являются клинические, субклинические формы ПВИ, ЦИН и РШМ. Выбор тактики лечения дифференцирован в зависимости от результатов обследования, характера и локализации очагов папилломавирусной инфекции. Полного излечения от папилломавирусной инфекции в настоящее время достичь невозможно.
Цели лечения
Деструкция экзофитных кондилом и атипически изменённого эпителия.
- Коррекция иммунного гомеостаза.
- Лечение сопутствующих генитальных инфекций и дисбиоза влагалища.
- Лечение половых партнёров.
Показания к гостпитализации
Для биопсии, для хирургического лечения. В большинстве случаев лечение проводят амбулаторно или в стационаре одного дня.
Немедикаментозное лечение ПВИ
Для деструкции атипически изменённого эпителия применяют физические методы, например, лазерный метод
Для деструкции атипически изменённого эпителия применяют физические методы (диатермо крио, лазерный и радиоволновый методы), в ряде случаев — химическую коагуляцию и лечение цитотоксическими препаратами. Деструкцию экзофитных кондилом проводят после локальной инфильтрационной анестезии 0,5% раствором лидокаина (или в виде спрея).
Эффективность деструктивных методов 45–97%, частота рецидивирования достигает 50%. Химические коагулянты (солкодерм ©, подофиллотоксин) используют для деструкции экзофитных кондилом. Солкодерм © (смесь органических и неорганических кислот). Лечение проводится амбулаторно 1 раз в неделю (курс лечения — 5–6 процедур). Препарат наносят прицельно внутрь кондиломы одномоментно до 0,2 мл (1 ампула). При отсутствии эффекта — смена терапии. Можно применять при беременности.
Подофиллотоксин (кондилин ©) применяется самостоятельно в домашних условиях. Смазывать поражённые участки кожи и слизистых оболочек 2 раза в день (через день). Объем препарата не должен превышать 0,2 мл за одну процедуру. Курс лечения 5–6 недель. При беременности не применяется.
При появления гиперемии, зуда, болезненности интервалы между процедурами можно увеличить до 2–3 дней. Цитостатические лекарственные средства: фторурацил (5% крем) применяется самостоятельно в домашних условиях. Смазывать пораженные участки кожи и слизистых оболочек 1 раз в сутки на ночь в течение 7 дней. При отсутствии эффекта от курса лечения химическими коагулянтами и цитотоксическими препаратами показано применение других деструктивных методов.
Медикаментозное лечение ПВИ
Показаниями к иммуномодуляции и противовирусной терапии являются рецидивы папилломавирусной инфекции, обширные и множественные поражения.
Иммуномодулирующие препараты
Иммуномодулирующие препараты (системного и локального действия) при папилломавирусной инфекции гениталий применяются как в монотерапии, так и в сочетании с деструктивными методами. Иммуномодулирующую терапию проводят под контролем иммунограммы. Применяют интерфероны и их индукторы, синтетические иммуномодуляторы, иммуноглобулины. Патогенетически обоснованным является применение иммуномодуляторов с противовирусным и антипролиферативным действием. Иммуномодуляторы применяются за 10 дней до деструкции патологического очага. По показаниям второй курс иммуномодулирующей терапии проводят после деструкции экзофитных кондилом и атипически изменённого эпителия.
Иммуномодулирующие и противовирусные препараты не рекомендуют применять во время беременности и лактации.
- При лечении кондилома часто назначаю “Ликопид”
Синтетический иммуномодулятор. Ликопид © — применяют по 1 таблетке (10 мг) 1–2 раза в день в течение 10 дней (курсовая доза 200 мг); целесообразно проведение двух курсов лечения — до и после проведения деструктивных методик.
- Препараты интерферонов: Генферон © свечи вагинальные по 1 свече (1 млн МЕ) 2 раза в день 10 дней; -Виферон © свечи ректальные по 1 свече (1 млн МЕ) 2 раза в день 10 дней, -Кипферон © свечи ректальные по 1 свече (1 млн МЕ) 2 раза в день 10 дней.
- Растительные иммуномодуляторы: Препараты эхинацеи (капсулы, таблетки, капли) в дозах, рекомендованных производителем, в течение 2–3 нед; -Панавир © (экстракт побегов картофеля) свечи ректальные по 1 свече 2 раза в день 10 дней.
Противовирусные препараты
- Инозин пранобекс (изопринозин ©) по 2 таблетке (1000 мг) 3 раза день 14–28 дней в монотерапии при лечении остроконечных кондилом и папилломатоза. В комбинации с деструктивными методами лечения остроконечных кондилом или лечением цитотоксическими препаратами назначают по 2 таблетке (1000 мг) 3 раза день в течение 5 дней (3 курса с перерывами в 1 мес). При ЦИН IIII, ассоциированных с ВПЧ 16 и 18 типов, изопринозин© применяют в комбинации с деструктивными методами лечения по 2 таблетки (1000 мг) 3 раза день в течение 10 дней; проводят 3 курса с интервалами в 10–14 дней.
- Индинол © (индол3карбинол) по 2 капсулы (400 мг) 2 раза в день за 10 мин до еды в течение 3 мес. Этиотропная противовоспалительная терапия других видов инфекций, передаваемых половым путём (при их сочетании с ПВИ половых органов) (см. соответствующие разделы). Адаптогены (препараты женьшеня, элеутерокка, аралии, лимонника китайского и т.п.), антиоксиданты (витамин Е, бетакаротен, препараты, содержащие комплексы растительных флавонидов), поливитаминные препараты.
Методы лечения
Когда возникают папилломы во влагалище, необходимо как можно раньше начать лечение. Для этого следует не только избавиться от генитальных наростов, но и ослабить действие вируса. В первую очередь лечение папиллом, которые расположены во влагалище, нужно начать с диагностики. Этим должен заниматься квалифицированный врач – дерматовенеролог. Он после клинического осмотра назначает ряд исследований для выявления природы образования, штаммов вирусов. После этого лечащий врач назначит комплексную терапию, которая направлена на:
- борьбу с вирусом;
- повышение иммунных свойств организма;
- удаление папиллом во влагалище.
Чтобы вылечить папилломавирус, перевести его в неактивную (латентную) фазу, требуется медикаментозная терапия. Для этого используют специальные противовирусные средства, которые выпускают в виде мазей, спреев, таблеток и растворов для инъекций.
При папилломах во влагалище лечение проводится при помощи таких препаратов:
- Ликопид (таблетки для внутреннего приема).
- Алпизарин (таблетки).
- Интерферон и аналоги (Виферон, Анаферон).
- Солкодерм (мазь, можно беременным).
- Риодоксол.
Также лечить папилломы во влагалище помогают иммуномодуляторы – средства, повышающие защитные свойства организма. Самые популярные из них:
- Иммунал.
- Иммуномакс.
- Ликопид.
- Эстифан.
Но медикаментозное лечение, когда появилась папиллома вульвы, чаще всего малоэффективно и используется, скорее, как дополнительное. Необходимо удалить нарост, чтобы избежать его травмирования и дальнейшего разрастания. Для лечения образований во влагалище используют радикальные методы:
- Электрокоагуляция. Это прижигание кондилом с помощью высокой температуры.
- Химическое прижигание.
- Криодеструкция. Это замораживание нароста жидким азотом.
- Лазерное удаление. Часто дает 100% избавления от папиллом. Рецидивы случаются редко.
- Хирургическое удаление. Это операция, которая проводиться под наркозом. При таком методе происходит иссечение скальпелем образования.
Все эти процедуры проводятся только в специализированных учреждениях – косметических салонах или клиниках. Проводит их опытный специалист (врач или косметолог).
Лечение влагалищных наростов в большинстве случаев имеет благоприятные прогнозы. Перед тем как лечить папилломы, необходимо разобраться в их природе (злокачественное или доброкачественное образование), а также выяснить, какой штамм вируса спровоцировал их появление. В этом поможет разобраться врач, самолечение же в этом случае грозит осложнениями.
Контрольное наблюдение
Больные остроконечным кондиломзтозом в процессе лечения подлежат постоянному диспансерному наблюдению. Обращается внимание на общее самочувствие больного, реакцию на лечение в очагах заболевания и динамику регресса остроконечных кондилом.
При необходимости меняется препарат, метод лечения или присоединяется щадящая снижающая раздражение терапия, т.е. в каждом конкретном случае подход индивидуальной, с соблюдением принципа “не навреди”.
Диспансерное наблюдение необходимо и для того, чтобы вовремя предупредить рецидив заболевания и не пропустить опухолевой метаплазии гигантских кондилом.
Профилактика
Личная профилактика состоит в гигиеническом содержании кожи и слизистых оболочек мочеполовых органов, аккуратном лечении заболевания, воздержании от половых связей до полного выздоровления и прекращения диспансерного наблюдения. Важное профилактическое значение имеет лечение заболеваний, способствующих или создающих условия для его развития. Общественная профилактика заключается в своевременном установлении, обследовании при необходимости и лечении партнеров, бывших в половой связи с больным посла его контакта с источником заражения, а также выявлении больных остроконечным кондиломатозом при всех видах профилактических медицинских осмотров.
Источники:
- https://medportal.ru/enc/venerology/condyloma/
- https://www.goodoktor.ru/21.html
- https://www.medsecret.net/ginekologiya/mochepolovye-infekcii/88-pvi